- Пламенеющий невус («винные» пятна)
- Диагностика витилиго
- Витилиго или нет?
- Скарлатина
- Краснуха
- Хирургическое вмешательство
- Световая терапия
- Псорален и световая терапия
- Полная депигментация
- Причины появления
- Причины возникновения пятен
- Заразны ли люди с витилиго?
- Лечение витилиго
- Лекарственная терапия
- Кортикостероиды
- Лекарства, влияющие на иммунную систему
- Какие симптомы у болезни?
- Причины заболевания
- Факторы риска
- Осложнение розового лишая
- Хирургия
- Невус Унны
- Фототерапия
- Методы лечения витилиго
Пламенеющий невус («винные» пятна)
Иногда даже специалисты путают простой невус с огненным, в народе такие образования на коже называют «винными». У них более темный оттенок, четче контур, и главное, с возрастом они не становятся светлее.
Это пятно может проявиться в любом месте на коже ребенка и уже не исчезнет. Иногда «винные» пятна, расположенные в области лица, выступают проявлением редких синдромов: определить, так ли это, может только врач. При подозрении на эти синдромы проводится дополнительное исследование и консультация врача-невролога. «Винные» пятна без следа удаляются лазером. Удалять их следует как можно раньше, так как в период полового созревания они становятся ярче и могут даже возвышаться над поверхностью кожи.
Диагностика витилиго
Дерматолог может диагностировать витилиго, просто взглянув на характерные белые пятна. У людей со смуглой кожей идентифицировать пятна не составляет труда, но при обследовании светлой кожи врач использует специальный инструмент – лампу Вуда. Эта лампа излучает ультрафиолетовый свет определенного спектра и применяется в темной комнате. Прибор позволяет увидеть участки поврежденной кожи, которые было бы трудно обнаружить невооруженным глазом.
Лечащий врач изучает историю болезни пациента, его образ жизни и семейный анамнез. Собирается информация о:
- любых проблемах с иммунитетом, которые наблюдались как у пациента, так и у близких членах его семьи;
- любых кожных заболеваниях, высыпаниях или солнечных ожогах;
- перенесенных в недавнем времени заболеваниях и стрессе;
- наличии ряда аутоиммунных заболеваний (анализ крови).
В ряде случаев применяется биопсия – удаление небольшого кусочка пораженного участка. Так проверяют наличие в нем пигментных клеток. Если биопсия показывает, что их нет, это подтверждает диагноз витилиго.
Витилиго или нет?
Существуют заболевания, симптомы которых можно принять за развитие витилиго и наоборот:
- Химическая лейкодермия: воздействие некоторых промышленных химикатов вызывает повреждение клеток кожи, что приводит к образованию линейных или пятнистых белых участков кожи.
- Разноцветный лишай: дрожжевая инфекция может вызывать появление темных пятен на светлой коже или светлых пятен на темной коже.
- Альбинизм: это генетическое заболевание означает, что у вас более низкий уровень меланина в коже, волосах и /или глазах.
- Белый лишай: в начале заболевания появляются красные и чешуйчатые участки кожи, которые затем бледнеют.
![]() Заболевания, по симптомам похожие на витилиго. A — Химическая лейкодерма. Фото: Indian journal of dermatology / Open-i (Attribution 2.0 Generic). B — Отрубевидный (разноцветный) лишай. Фото: Sarahrosenau on Flickr.com / Wikipedia (Creative Commons Attribution-Share Alike 2.0 Generic license). C — Альбинизм. Фото: Oman journal of ophthalmology / Wikipedia (Attribution 2.0 Generic)
Заболевания, по симптомам похожие на витилиго. A — Химическая лейкодерма. Фото: Indian journal of dermatology / Open-i (Attribution 2.0 Generic). B — Отрубевидный (разноцветный) лишай. Фото: Sarahrosenau on Flickr.com / Wikipedia (Creative Commons Attribution-Share Alike 2.0 Generic license). C — Альбинизм. Фото: Oman journal of ophthalmology / Wikipedia (Attribution 2.0 Generic)
Скарлатина
Скарлатина – это острое инфекционное заболевание, которое вызывается β-гемолитическим стрептококком группы А и протекает с симптомами острого тонзиллита.
Источником заболевания может быть больной человек или бессимптомный носитель стрептококковой инфекции. Передача бактерии происходит преимущественно воздушно-капельным путем. Место входа инфекции – полость рта. Алиментарный путь заражения (через пищу) наблюдается при несоблюдении гигиенических норм при приготовлении продуктов. А контактно-бытовой путь передачи инфекции актуален только для маленьких детей. Одна из опасностей стрептококка – это высокая выживаемость во внешней среде, на бытовых предметах и в молочных продуктах они могут сохраняться до нескольких месяцев.
Наиболее часто скарлатиной болеют дети в возрасте от 2 до 10 лет, особенно если они пребывают в скученных коллективах. После болезни формируется стойкий иммунитет, а повторные случаи заболеваемости возможны при развитии иммунодефицита.
Скарлатина начинается с резкого повышения температуры до 39 С°, появляется головная боль, рвота. Уже в первый день заболевания появляется боль в горле, которая усиливается при глотании. Близлежащие лимфатические узлы уплотняются и становятся болезненными.
Мягкое небо при осмотре ярко-красного цвета, а на миндалинах появляется фибринозно-гнойный налет. К 4-5 дню заболевания налет на языке сменяется явлением «малиновый язык» (ярко-красный с крупными сосочками).
Сыпь на теле у ребенка появляется на 1-2 день заболевания. Это ярко-розовые пятна на фоне общей гиперемии кожи. Сыпь появляется одномоментно по всему телу, единственный участок, который не поражается ей, – это треугольник Филатова (носогубный треугольник). К 4-5 дню заболевания сыпь становится бледной, а затем начинает активно шелушиться.
У новорожденных случаи заболевания скарлатиной наблюдаются редко. Однако, при отсутствии лечения они могут осложняться стрептодермией (гнойно-воспалительным поражением кожи), пневмонией, сепсисом и менингитом. У детей старшего возраста также могут развиваться серьезные осложнения при этом состоянии:
- инфекционно-токсический шок;
- острая ревматическая лихорадка;
- кардит;
- артрит;
- хорея;
- PANDAS-синдром;
- Гломерулонефрит.
Многие из этих осложнений развиваются не сразу, а спустя несколько месяцев после выздоровления.
Диагностика скарлатины основана на данных анамнеза и лабораторных исследований. Для быстрой диагностики стрептококка и выбора подходящей антибиотикотерапии даже существует специальный тест.
Лечением скарлатины занимается детский врач-инфекционист. Терапия может проводиться как в домашних условиях, так и в стационаре. Этот выбор основывается на степени тяжести заболевания. Для борьбы со стрептококковой инфекцией используются антибиотики, а для облечения самочувствия подбирается симптоматическая терапия. Лечить скарлатину народными методами нет смысла, это лишь приведет к развитию серьезных осложнений.
В настоящее время нет прививки против скарлатины, а единственные методы профилактики – это частое мытье рук и объяснение ребенку правил личной гигиены.
Краснуха
Краснуха – это острое вирусное заболевание, которое поражает эпителий верхних дыхательных путей, регионарные лимфатические узлы и кожу. Возбудитель заболевания – вирус краснухи. Источником заболевания является только больной человек. Передача инфекции осуществляется преимущественно воздушно-капельным путем.
В настоящее время во многих развитых странах краснуха практически устранена. Этого удалось добиться благодаря массовой иммунизации населения.
Симптомами заболевания являются:
- мелкая пятнистая сыпь на коже;
- явления интоксикации;
- высыпания на слизистых оболочках;
- поражение верхних дыхательных путей (симптомы фарингита);
- конъюнктивит;
- увеличение лимфатических узлов;
- увеличение печени и селезенки.
Сыпь при краснухе появляется к концу первого дня. Одновременно с ней нарастает выраженность синдрома интоксикации, усиливается воспаление слизистых оболочек. Сыпь локализуется на всем теле за исключением подошв и ладоней. Многие пациенты с краснухой имеют вид «ошпаренного кипятком». Высыпания угасают через 3-4 дня без вторичных проявлений.
Диагностика краснухи основывается на сборе анамнеза и лабораторных методах диагностики.
В настоящее время не существует специфического лечения заболевания, проводится симптоматическая терапия. Обязательно помещение больного в отдельный бокс инфекционного отделения.
Основной способ профилактики краснухи – это вакцинация.
Хирургическое вмешательство
В 20% случаев консервативное лечение витилиго не дает желаемого результата, тогда рассматривается вопрос об операции. Хирургическое лечение заключается в пересадке собственных здоровых меланоцитов на очаги лишенные пигмента. После операции происходит образование новых меланоцитов в глубоких слоях эпидермиса. Процесс восстановления пигментации занимает несколько месяцев.
Показания к хирургическому лечению витилиго
- Очаги расположены на открытых участках тела (лицо, шея, область декольте, руки). Они являются значительным косметическим дефектом и нарушают психологический статус больного.
- Отсутствие результата от местной и системной терапии на протяжении 12 месяцев.
- Болезнь в стадии ремиссии. На протяжении 1-2 лет новые пятна не появляются, а существующие не растут.
Существует несколько методик хирургического лечения витилиго
- Пересадка эпидермиса. Пораженные участки кожи иссекают. На их место ставят подготовленные методом ПУВА аутотрансплантат (лоскут эпидермиса со здорового участка тела).
- Минитранспланты. В депигментированные очаги пересаживают участки здоровой кожи размером менее 1 мм.
- Трансплантация культивированных или некультивированных меланоцитов. В кожу вживляют отдельные клетки, вырабатывающие пигмент.
Побочными действиями хирургического лечения могут стать:
- Появление рубцов;
- Неравномерная пигментация;
- Отторжение пересаженных участков эпидермиса;
Противопоказания:
- Склонность к появлению рубцов;
- Непереносимость УФО и лазерной терапии.
Световая терапия
Фототерапия с использованием узкополосного ультрафиолета B останавливает или замедляет прогрессирование активного витилиго. Процедура более эффективна, если комбинируется с кортикостероидами или ингибиторами кальциневрина. Проводится два-три раза в неделю на протяжении нескольких месяцев. Для получения значительных изменений на коже световая терапия применяется полгода и больше.
Возможные побочные эффекты узкополосной ультрафиолетовой терапии B включают:
- покраснение;
- зуд;
- жжение.
Побочные эффекты обычно проходят в течение нескольких часов после сеанса фототерапии.
Псорален и световая терапия
Псорален – это вещество, стимулирующее образование меланина. После приема псоралена внутрь или нанесения его на пораженную кожу пациент подвергается воздействию ультрафиолетового излучения A. Этот подход эффективен, но более сложен в применении, поэтому во многих протоколах лечения заменен на узкополосный ультрафиолет В .
Полная депигментация
Существует нестандартный метод лечения, который стоит отметить отдельно. Это полная депигментация. Если витилиго поразило слишком большой процент поверхности кожи, разумнее применить это метод. Он основан на обесцвечивании оставшихся здоровых участков кожи. На непораженные участки кожи наносится депигментирующий агент гидрохинон, который постепенно осветляет кожу, и она сливается с обесцвеченными участками. Терапия проводится 1-2 раза в день в течение девяти месяцев или дольше.
Побочные эффекты от гидрохинона:
- покраснение;
- отек;
- зуд;
- сухость кожи.
Депигментация – необратимый процесс.
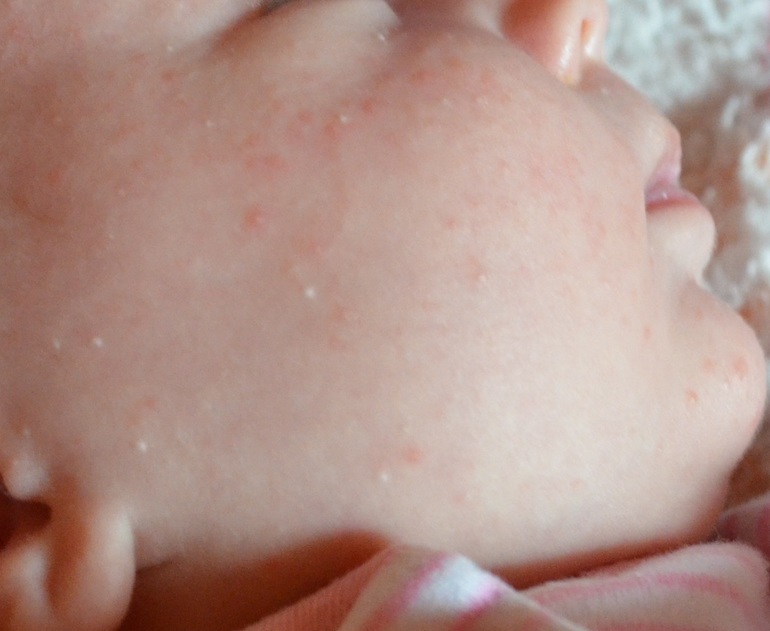
Причины появления
Основная причина возникновения просянки на лице – это избыточное образование клетками кератина. Предположительно, в коже появляется множество новых клеток, выделяющих кератин, а отшелушивание старых происходит все реже. Избыток кератина превращается в сгусток, который затем становится кистой.
Причин у этого может быть множество. Так, милиумы может вызывать:
-
гормональный дисбаланс;
-
нарушение метаболических процессов;
-
гиперкератоз;
-
патологии щитовидной железы;
-
негативное длительное воздействие солнечных лучей;
-
болезни пищеварительных органов;
-
неправильное питание, регулярное употребления жирной и жареной пищи в больших количествах, практически полное отсутствие в рационе клетчатки, недостаток важных витаминов и т.д.;
-
заболевания поджелудочной железы и надпочечников, приводящие к гормональным сбоям.
К слову, гормональный дисбаланс – частая причина появления просянки не только у взрослых, но и у детей, в частности, у новорожденных. Во время родов организм ребенка переживает гормональный криз, вследствие чего и появляются милиумы. Но если у взрослых без удаления они не проходят, то у малышей исчезают примерно через месяц после появления на свет.
Причины возникновения пятен
![]() Рисунок 1. Витилиго. Из-за отсутствия меланина участки кожи становятся белыми. Изображение: rob3000 / Depositphotos
Рисунок 1. Витилиго. Из-за отсутствия меланина участки кожи становятся белыми. Изображение: rob3000 / Depositphotos
Витилиго возникает из-за того, что клетки меланоциты умирают или перестают вырабатывать меланин – пигмент, придающий цвет коже, волосам и глазам. В результате пораженные участки кожи становятся светлее или белее.
До конца не известны точные причины заболевания. Это могут быть:
- Аутоиммунные состояния. При аутоиммунных заболеваниях иммунитет не работает должным образом. Вместо того чтобы атаковать чужеродные клетки, такие как вирусы, иммунная система человека нападает на здоровые клетки и ткани своего же тела. При витилиго иммунная система разрушает клетки меланоциты, ответственные за выработку меланина.
- Генетическая предрасположенность. Около 30% людей с витилиго имеют хотя бы одного близкого родственника, у которого также есть это заболевание.
Шанс на развитие витилиго увеличивается, если:
- В семейном анамнезе есть другие аутоиммунные заболевания, например, если у одного из родителей злокачественная анемия.
- У пациента меланома (тип рака кожи) или рак лимфатической системы
- Больной испытывает сильный стресс (например, во время родов) или депрессию.
- У пациента повреждена кожа, это может быть сильный солнечный ожог или порез (реакция Кебнера).
- Кожа подверглась воздействию химикатов.
Заразны ли люди с витилиго?
Витилиго – это неинфекционное заболевание, от человека к человеку не передается. Опасаться людей с белыми пятнами не стоит.
Лечение витилиго
Выбор лечения зависит от возраста пациента, степени поражения кожи, мест локализации пятен и влияния болезни на жизнь человека. Существует несколько подходов к лечению, однако никто не сможет гарантировать, что заболевание исчезнет полностью.
Лекарственная терапия
Не существует универсального лекарства от витилиго. Но некоторые препараты, назначенные отдельно или в сочетании с процедурами, могут способствовать восстановлению пигментации кожи.
Кортикостероиды
Нанесение крема с кортикостероидами на пораженную кожу позволяет вернуть нормальную пигментацию. Средство применяется при маленьких пятнах на ранних стадиях развития заболевания. Несмотря на эффективность крема, восстановление нормального цвета кожи начинается только через несколько месяцев после применения. Возможны побочные эффекты:
- истончение кожи;
- появление полос или линий на коже.
Кортикостероиды могут применяться в виде инъекций или таблеток при быстром развитии заболевания.
![]() Лечение витилиго – долгий и не всегда эффективный процесс. Фото: etonastenka / freepik.com
Лечение витилиго – долгий и не всегда эффективный процесс. Фото: etonastenka / freepik.com
Лекарства, влияющие на иммунную систему
Мази с ингибиторами кальциневрина (такролимус или пимекролимус) эффективны для людей с небольшими участками депигментации, особенно на лице и шее.
Важно! Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) предупредило о возможной связи этих препаратов с лимфомой и раком кожи. Обсудите это со своим лечащим врачом.
Какие симптомы у болезни?
Главным проявлением болезни являются белые пятна на теле. Очаги болезни способны возникать в любом возрасте, часто в детском и юношеском, могут образовываться на всех участках кожи. Наибольшему риску появления депигментированных областей подвержены те места, где кожа больше всего травмируется – пятна возникают на ногах, коленях, кистях рук, локтях.
- В очагах витилиго нарушается потоотделение, кожа становится неспособной нормальным образом реагировать на холод и жару. Волосы на побелевших участках тела у многих больных тоже обесцвечиваются. Отдельные пятна способны исчезать самопроизвольно даже без лечения, но при прогрессировании болезни очаги депигментации могут образовываться на местах недавно полученных травм, трения или давления на кожу.
- Начальная стадия витилиго выражена совсем слабо. Она характеризуется незначительными очагами депигментации – пятнами небольшого размера, выглядящими как заметный, но не особенно выделяющийся косметический дефект, который легко замаскировать одеждой. Постепенно светлые пятна на коже увеличиваются и объединяются, образуя большие области молочно-белого цвета.
Каких-либо беспокоящих симптомов болезнь витилиго не вызывает, она не заразная, но ее сложно излечить. Витилиго воспринимается больными как серьезный эстетический дефект, поэтому болезнь способна вызывать сильнейший психологический дискомфорт. После загара бесцветные участки становятся очень заметными, пораженные области кожи очень чувствительны к ультрафиолету и быстро «сгорают».
Причины заболевания
На данный момент точные причины развития розацеа не установлены.
Считается, что от 15% до 40% всех случаев заболевания связано с наследственной склонностью к этой патологии.
К развитию розацеа приводит целый ряд факторов, среди которых наиболее важную роль играют следующие:
Часто больные розацеа страдают расстройствами нервной системы. Фото: wirestock / freepik.com
Факторы риска
Помимо нарушений, которые могут напрямую вызывать развитие розацеа, стоит упомянуть факторы, которые самостоятельно не провоцируют заболевание, но повышают риск его появления. К таковым относятся³:
- Женский пол. Женщины более склонны к развитию розацеа, чем мужчины.
- Светлая кожа, в особенности – при высокой чувствительности к солнцу. Это проявляется частыми солнечными ожогами даже при недлительном пребывании под прямыми солнечными лучами.
- Возраст старше 30 лет.
- Курение.
- Наличие розацеа у близких кровных родственников.
Осложнение розового лишая
Рецидивы не так часто происходят, но в некоторых случаях имеются осложнения. К ним относятся фолликулит, экзема, остеофолликулит и другие. Повторное заражение может быть в результате ношения не удобной одежды, при не выполнении терапии, у людей, которые страдают аллергией.
Вторичное заболевание характерно на кожных покровах, которые подвержены растяжению: бедра, пах, предплечья. Заражение появляется в местах потовых желез или на коже лица. Если вы заметили появление лишая, срочно обращайтесь к специалисту. Своевременное лечение позволит избежать негативных последствий.
Хирургия
При неэффективности световой и лекарственной терапии пациентам могут быть предложены хирургические методы. Выровнять тон кожи за счет восстановления цвета можно с помощью следующих приемов:
1. Трансплантация кожи. Хирург переносит очень маленькие участки здоровой пигментированной кожи на участки, потерявшие пигмент. Эта процедура иногда используется при возникновении небольших пятен.
Возможные риски:
- инфекции;
- рубцы;
- отличия в текстуре и цвете пересаженного участка;
- невозможность перекрасить область лекарственными препаратами.
2. Трансплантация пузыря. Во время этой процедуры врач создает пузырь на пигментированной коже, обычно с помощью вакуумного отсоса, а затем пересаживает срезанную верхушку пузыря на обесцвеченную кожу.
Возможные риски:
- образование рубцов;
- невозможность перекрасить область;
- повреждение кожи, вызванное отсасыванием. Может появиться новое пятно витилиго.
3. Пересадка клеточной суспензии. Берут ткань с пигментированной кожи пациента, помещают ее в суспензию, получая в дальнейшем культивируемые клетки кожи. Далее их трансплантируют на подготовленный пораженный участок. Результаты этой процедуры репигментации начинают проявляться уже через четыре недели.
Возможные риски:
- рубцы;
- инфекции;
- неровный цвет кожи.
Даже если лечение какое-то время будет успешным, результаты могут быть недолговечными или появятся новые пятна. Для предотвращения рецидивов врач может посоветовать мази местного применения.
Невус Унны
«Лососевые пятна» — это плоские розовые образования на коже. У них неправильная форма и относительно четкие края. Свое название получили за окрас, напоминающий по цвету филе красной рыбы.
Встречается простой невус на лбу, верхних веках, переносице, верхней губе, затылке, макушке и задней поверхности шеи. Даже в медицинской литературе в зависимости от локализации пятно у ребенка называют «укусом аиста», если оно на затылке или задней поверхности шеи (нес в клюве, остались следы). Если образования у детей на лбу или веках, их принято называть «поцелуями ангела».
Появляется невус задолго до родов и от способа появления на свет не зависит. Это участки кожи, в которых произошла закладка сосудов, и они оказались немного расширенными по сравнению с соседними участками, в них более интенсивный кровоток, и из-за этого кожа более насыщенного цвета.
Если невус Унны расположен в области крестца, необходимо показать ребенка неврологу для исключения spina bifida (расщепления позвоночника).
Когда проходят такие родовые пятна? Уже в первые месяцы жизни они начинают светлеть, а к двум годам их практически не видно. Так что специфического лечения или пластической операции эта косметическая особенность не требует. Иногда пятна на затылке не проходят до конца, просто бледнеют.
Фототерапия
Фототерапия — лечение светом определенной длины волны — при витилиго используется в виде селективной фототерапии, ПУВА-терапии, узковолнофой УФБ-фототерапии на длине волны 311 нм. Селективная фототерапия наименее эффективна, ПУВА-терапия (прием фотосенсибилизаторов псораленов внутрь с последующим облучением кожи УФА-лучами) значительно эффективнее в сравнении с селективной фототерапией, однако токсические эффекты, проявляющиеся тошнотой, рвотой, головной болью, головокружением, а также риск развития рака кожи при длительном применении ограничивают применение ПУВА-терапии при лечении витилиго.
Фототерапия, а именно узковолновая 311 нм УФБ-фототерапия, считается на данный момент одной из наиболее доступных и эффективных методов лечения витилиго
Метод довольно безопасен, а это важно при длительном применении. Для достижения хорошего эффекта требуется от 30 до 100 процедур, с периодичностью 2-3 раза в неделю
![]()
Методы лечения витилиго
Такое заболевание как витилиго требует комплексного лечения, благодаря которому, не только значительно замедляется процесс распространения очагов, но и возможен их полный регресс.
Профилактика витилиго
Для профилактики витилиго рекомендуется:
-
использование солнцезащитных кремом с spf фактором не менее 50;
-
избегать механических травмирующих факторов (натирание, микротравмы, не использовать мочалку, скрабы и т.д);
-
исключить контакт с бытовой химией;
-
сбалансированная диета.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку