- Питание для кормящей мамы: от 2 месяцев до полугода
- Можно ли пить молоко кормящим?
- Диета для маминой фигуры
- Кормящая мать попала в больницу
- В чем опасность злоупотребления деконгестантами
- Вирусная инфекция – симптомы вирусного насморка
- Симптомы гнойного гайморита
- Лечение гайморита при беременности
- До какого возраста необходимо кормление ребенка по требованию?
- Признаки правильного прикладывания
- Питание новорожденного ребенка
- Хватает ли ребенку молока?
- Медикаментозное лечение матери
- Сцеживание
- Как правильно наладить грудное вскармливание после родов?
- От каких продуктов стоит отказаться
- Кормящей маме категорически нельзя кушать следующие продукты:
- Нужно ли лечить насморк?
- Если кормящей маме нужна операция?
- Диагностика
- Аллергия при грудном вскармливании: как избежать?
- Если кормящая мама заболела простудой…
- Заразен ли гайморит?
- Симптомы гайморита при беременности
- Чем опасно воспаление гайморовой пазухи при беременности?
Питание для кормящей мамы: от 2 месяцев до полугода
Начиная с 3 месяцев, в свой рацион можно постепенно вводить некоторые продукты, которые раньше были под запретом. После употребления каждого из них нужно внимательно следить за реакцией малыша: если у него возникает хотя бы намек на аллергию, данный продукт стоит исключить и снова попробовать примерно через месяц. Не исключено, что аллергическая реакция была просто симптомом незрелости пищеварительного тракта малыша. Сейчас вы можете добавить в свое меню:
- Перловую, овсяную, пшеничную и манную каши;
- Свежие фрукты (только не тропические и не содержащие красного пигмента);
- Соки (из зеленых и желтых яблок, неяркой тыквы, моркови или свеклы);
- Сметану;
- Морс из черники, брусники, клюквы, шиповника.
Вы также можете попробовать понемногу включать в рацион свежий лук, орехи (кроме фисташек и арахиса, пробовать которые стоит с осторожностью, по паре штук в день). Но перечисленные продукты повлияют на вкус молока, который, возможно, не понравится малышу
Поэтому важно знать меру и быть внимательной к поведению крохи. Хотя ученые говорят, что пристрастия малыша в еде начинают формироваться еще в утробе: когда ребенок понемногу заглатывает амниотические воды, тогда и происходит его первое знакомство с рационом мамы.
Можно ли пить молоко кормящим?
По-прежнему стоит аккуратно относиться к белку коровьего молока — ведь он часто вызывает у детей аллергическую реакцию. Именно он может стать причиной болей в животе у ребенка, поэтому следует аккуратно относиться к продукции из коровьего молока. Альтернативой могут служить продукты из козьего молока, в том числе творог и йогурты без добавок.
Помимо белков, жиров и углеводов, молоко содержит некоторые витамины и микроэлементы, а особенно полезными его составляющими являются кальций и фосфор. Если, включив в свой рацион молоко, вы не заметили негативной реакции у малыша, можно и дальше употреблять его. Особенно полезны сейчас кисломолочные продукты, например кефир и творог. Удобным вариантом может быть творожок «Агуша», богатый кальцием и витамином К2, необходимым для усвоения кальция костями.
На 4 – 6-й месяц жизни малыш уже пробует свой первый прикорм. К этому моменту вы, как правило, изучили его реакции на состав молока в зависимости от изменений в вашем рационе. Теперь можно постепенно начинать расширять свое меню, вводя в него бобовые, картофель, неострые сыры и рыбу.
Но помните, что в мясе некоторых видов рыбы может быть повышенное содержание тяжелых металлов. Их концентрация в мясе акулы, марлина и рыбы-меч может значительно превышать допустимую норму — такую рыбу стоит полностью исключить из рациона. Такие сорта, как скумбрия, горбуша, нерка, форель, семга, могут вызывать аллергию. С 6-го месяца можно начинать понемногу вводить рыбу в меню, но при этом обязательно внимательно следить за реакциями малыша.
И конечно, не стоит есть сырую рыбу, сашими, суши. Болезнетворные организмы, которыми она может быть заражена, чрезвычайно опасны и для мамы, и для ребенка, а лекарственные препараты, уничтожающие инфекцию, несовместимы с кормлением грудью.
- Перловая, овсяная, пшеничная и манная каши (при отсутствии глютеновой непереносимости у мамы);
- Свежие фрукты (не экзотические и не красного цвета) и соки из них;
- Сметана;
- Ягодный морс (клюква, шиповник, брусника, черника);
- Шпинат, щавель, укроп, зеленый салат;
- Орехи (миндальные, кедровые, грецкие) (одна горсть);
- Постное мясо (крольчатина, телятина, индейка — все на пару);
- Неострые сыры.
Диета для маминой фигуры
Спустя несколько месяцев после родов, если нет противопоказаний, маме можно потихоньку начинать заниматься своей фигурой: делать упражнения, скорректировать диету и постепенно расширять свой рацион — ведь самый строгий период первых недель после рождения позади.
Как правило, набранный во время беременности вес потихоньку начинает спадать после 3-го месяца, когда организм мамы привык к новому ритму и при условии правильного питания. Способствует этому сам процесс кормления грудью, а также, безусловно, новое, насыщенное расписание молодой мамы.
Если вес не уходит, стоит пересмотреть свой рацион и кое-что изменить в нем, при этом ни в коем случае не прибегать к строгим диетам при кормлении грудного ребенка — это может навредить малышу! Питание должно быть разнообразным, но сбалансированным и максимально здоровым.
В диете мамы при кормлении грудного ребенка, желающей сбавить вес, должен непременно присутствовать белок животного происхождения, а также кисломолочные продукты (в случае отсутствия у малыша аллергии на белок коровьего молока), овощи и зелень. Зеленые листовые овощи (шпинат, щавель, листья салата) содержат много кальция, витаминов, микроэлементов, способствующих восстановлению после родов, а также нормальному функционированию ЖКТ. Не слишком сладкие фрукты и ягоды неярких цветов — прекрасный источник витаминов и антиоксидантов, их можно включить в меню.
Из рациона стоит исключить овощи с большим содержанием крахмала, а прием медленных углеводов (хлеба, круп, макарон) перенести на первую половину дня. Это же касается и сладостей, которые вообще лучше убрать из меню на этот период. Исключение может составить, например, сухое несдобное печенье.
И конечно же, обильное питье! Оно не только способствует поддержанию водного баланса, но и стимулирует лактацию, особенно если это теплая жидкость: чашка теплого питья за 10 – 15 минут до кормления стимулирует выделение окситоцина и вызывает прилив молока.
Период грудного вскармливания — это замечательное время, когда у молодой мамы есть возможность изменить свои пищевые привычки, освоить полезные рецепты и заложить основу для нового, более здорового, образа жизни на годы вперед. Мы уверены, что некоторым приобретенным в этом время пищевым привычкам кормящая мама уже не сможет изменить после прекращения грудного вскармливания, ведь они направлены на поддержание здоровья и малышей, и их взрослых мам. Берегите здоровье! Диета при грудном вскармливании для похудения может быть вкусной!
Кормящая мать попала в больницу
Это очень волнительно и сложно! Но, даже попав в такую ситуацию, при наличии нужной информации грудное вскармливание можно сохранить.
Мама, находясь в больнице, может поддерживать лактацию путем сцеживания молока. В первые месяцы желательно это делать каждые 3 часа или хотя бы 7-8 раз в сутки.
Также важно посоветоваться со своим лечащим врачом, сообщить, что вы кормящая мать и хотите сохранить ГВ. Попросите его подобрать совместимую терапию и предоставить подходящие условия для сцеживания
Возможно, вы сможете даже передавать малышу свое молоко.
В отсутствие мамы ребенка лучше кормить без использования бутылок. Это снизит риск того, что он откажется брать грудь после возвращения мамы.
Для докорма можно применять альтернативные способы: ложку, стаканчик, палец и шприц (вместо шприца это может быть питательный зонд или катетер-бабочка). Способы кормления без бутылки подробно описаны в статье «Смешанное вскармливание новорожденного».
Если госпитализация плановая, тому, кто остается с ребенком, желательно потренироваться заранее.
Если малыш все же не захочет брать грудь после выписки, есть метод вернуть грудное вскармливание, основанный на знании его базовых потребностей. Подробно он описан в статье «Ребенок отказывается от груди».
В заключение хочу сказать, что кормящей маме требуется особый уход и помощь, ведь на ее плечах лежит не только собственное здоровье, но и здоровье ее малыша.
Будьте внимательны к себе, не стесняйтесь просить помощи у близких, старайтесь больше отдыхать и заботиться о своем выздоровлении. В это время не стоит пытаться поддерживать идеальный порядок в доме и готовить сложные блюда, намного важнее восстановить свои силы. Малышу нужна здоровая мама, а вам – отдых и возможность быстрее поправиться!
Автор статьиКонсультант по грудному вскармливанию Ксения Мовшина
Автор роликаКонсультант по грудному вскармливанию Евгения Евстигнеева
В чем опасность злоупотребления деконгестантами
Бесконтрольное применение сосудосуживающих капель приводит к тому, что капилляры постоянно спазмированы. Они перестают нормально функционировать, нарушается кровоток, страдают близлежащие ткани, так как не получают необходимое количество кислорода и питательных компонентов.
Систематическое иссушение слизистых оболочек, нарушение ее восстановления грозит развитием гипотрофии и формированием медикаментозного ринита. Стремясь как можно быстрее избавиться от сезонного насморка, человек приобретает недуг, который требует серьезного лечения.
Следующая опасность – это психологическое привыкание. В головных отделах мозга формируется рефлекс, что восстановить нормальное дыхание можно только при помощи лекарств. От использования сосудосуживающих капель человеку становится легче, он не думает о тревожных последствиях для собственного здоровья. Неправильное применение капель-деконгестантов вредит всему организму. Нарушение режима дозирования особенно опасно в детском возрасте. Встречаются случаи, когда приходится госпитализировать ребенка, из-за того, что мама интенсивно закапывала ему капли в нос. Опасность в том, что сосудосуживающие лекарства попадают в общий кровоток и негативно влияют на все ткани и органы. Может развиться артериальная гипертензия, появиться одышка, , бессонница и пр.
Вирусная инфекция – симптомы вирусного насморка
Возбудители вирусной инфекции — вирусы, которые, по сравнению с бактериями, отличаются большей патогенной активностью. Это значит, что они обладают большей способностью проникать в организм, быстрее размножаются и повреждают ткани. Вирусы не могут размножаться вне клетки-хозяина, то есть их размножение происходит только после проникновения непосредственно в клетки.
Вирусные инфекции, сопровождающиеся стойким и утомительным насморком, обычно активны осенью и зимой, в период снижения иммунитета организма. Продолжительность вирусной инфекции составляет 5-7 дней.
Вирусная инфекция изначально имеет легкое течение, а симптомы носят нарастающий характер. Первый симптом — ослабление организма. Затем появляются насморк, боль в горле, иногда кашель.
Дополнительные симптомы:
- головная и мышечная боль;
- озноб;
- повышением температуры тела до 37,5-38 градусов Цельсия.
Вирусный насморк обильный, бесцветный и водянистый. Со временем выделения мутнеют и приобретают кремовый оттенок. Вирусная активность приводит к отеку слизистой оболочки и затруднению дыхания.
При вирусной инфекции лечение симптоматическое. В случае незначительных симптомов достаточно использовать сосудосуживающие и противоотечные средства в виде пероральных препаратов или интраназальных капель, например, содержащих оксиметазолин, ксилометазолин. Такие средства приносят временное облегчение, помогая на время освободить носовой проход.
Одна из самых важных рекомендаций — систематическое удаление выделений из носа. Лучше пользоваться одноразовыми салфетками, сразу же их утилизируя. Практика показывает, что использование многоразовых платков приводит к самозаражению, увеличивая период болезни.
Второе важное условие — необходимо пить много жидкости
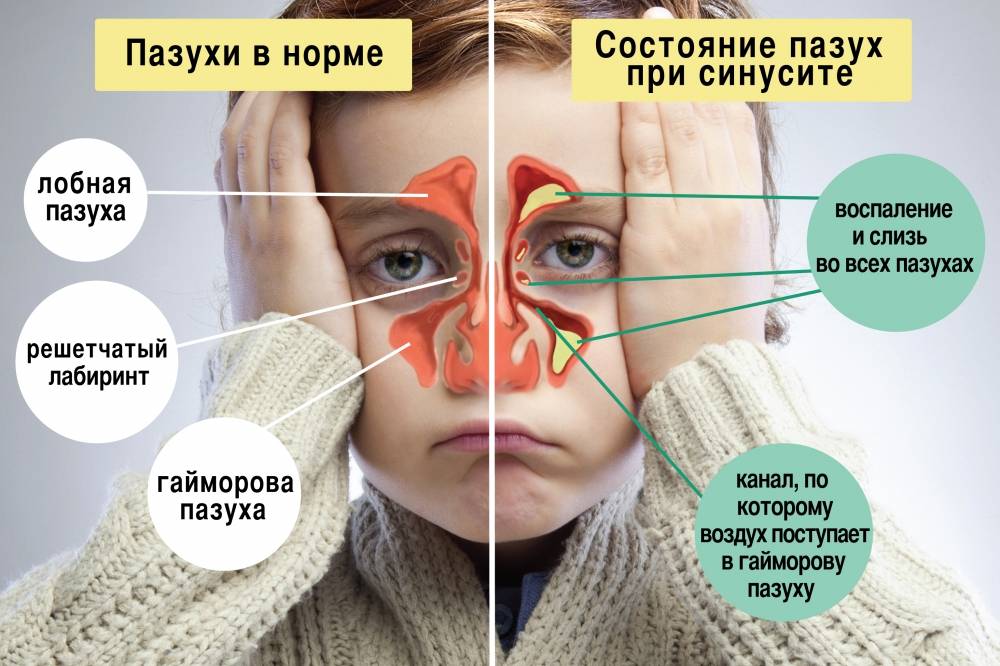
Симптомы гнойного гайморита
Но есть и другие характерные признаки болезни.
Острый гнойный гайморит проявляется следующими симптомами:
- повышенная температура тела до 38℃;
- распирающая боль в области переносицы, под глазами; болевые ощущения становятся интенсивнее при повороте и наклоне головы; боль может иррадиировать в виски и верхнюю челюсть;
- заложенность носа (она бывает односторонней или двухсторонней — всё зависит от того, одна или сразу обе пазухи поражены);
- нарушение обоняния;
- кашель по утрам из-за стекающей по носоглотке слизи;
- неприятный запах из носоглотки — симптом наличия гнойных масс.
Симптомами болезни в этом случае являются постоянные головные боли, периодические гнойные выделения из носовых ходов, постоянная заложенность носа. Но в отличие от острой формы симптомы хронического воспаления протекают менее ярко, и становятся более интенсивными в период обострения.
Справиться с этими симптомами поможет своевременное лечение острого гайморита и грамотное лечение хронического заболевания. Прежде чем рассказать о том, как вылечить хронический гайморит и гайморит острой формы, нужно понять, почему возникает воспаление.
Лечение гайморита при беременности
Лечение воспаления гайморовых пазух во время беременности необходимо проводить строго под контролем оториноларинголога. «Интересное» положение будущей мамы накладывает много ограничений: очень многие лекарственные препараты и процедуры противопоказаны
Поэтому очень важно не заниматься самолечением, не ориентироваться на советы знакомых и рецепты из интернета. Только грамотная помощь лор-врача поможет справиться с болезнью быстро, а главное, безопасно.
Чтобы снять симптомы воспаления, пациентке прописывают сосудосуживающие препараты, солевые растворы для промывания носа, жаропонижающие средства. Среди жаропонижающих препаратов отдают предпочтение «Парацетамолу», поскольку он безопаснее других препаратов.
Классическая комплексная схема лечения гайморита подразумевает приём антибиотиков. Но во время беременности приём антибактериальных препаратов нежелателен. В крайних случаях назначаются антибиотики местного действия, которыми нужно орошать полость носа.
Хороший терапевтический эффект показывают промывания гайморовых пазух методом перемещения жидкости. Хотя в быту чаще можно услышать другое название этой процедуры — «кукушка». Во время процедуры пациентка находится в положении лёжа. В одну ноздрю лор-врач подаёт лекарственный раствор, а из другой с помощью специального шприца вытягивает его вместе со всем гнойным содержимым пазухи. Пока раствор проходит через пазухи, промывая их, пациентка должна повторять «ку-ку-ку-ку-ку-ку», чтобы раствор не попал в горло. Облегчение наступает уже после первой процедуры.
Ещё одним методом лечения воспаления гайморовых пазух является пункция (прокол) пазухи. Суть метода заключается в том, что врач прокалывает специальной иглой стенку пазухи, шприцем выкачивает оттуда гной и промывает пазуху антисептическим раствором. Прокол позволяет снять заложенность, убрать головные боли и чувство распирания в области пазух. Пункция пазухи – мера крайняя, когда проводимая терапия не работает, но очень эффективная.
Физиопроцедуры во время беременности противопоказаны.
До какого возраста необходимо кормление ребенка по требованию?
Многих молодых родителей пугает, что малыш так и будет сутками «висеть» на груди или требовать грудь в самый неожиданный момент. Как наладить режим? Он наладится сам собой: с каждым месяцем, по мере взросления ребенка интервалы между прикладываниями будут увеличиваться. Если малыш не ограничен в контакте с мамой и получает грудь на каждый призыв, он не чувствует тревоги и ощущает себя в безопасности, поэтому и смысла в частых прикладываниях для себя не видит. В первые месяцы кормления чаще всего строятся вокруг снов: как правило, мама укладывает ребенка с грудью, и после пробуждения предлагает ее.
Позднее, когда в жизни ребенка появляется предсказуемый ритм дня и прикорм, грудное вскармливание тоже становится более предсказуемым. А грань между кормлением новорожденного по требованию или по часам стирается, потому что малыш просит грудь примерно в одно и то же время каждый день.
Признаки правильного прикладывания
-
рот ребенка широко открыт, нижняя губа вывернута наружу
-
подбородок малыша прижат к груди
-
иногда вы можете видеть язык ребенка над нижней губой
-
ри сосании малыш делает сначала краткие быстрые движения, затем меняет ритм на более постоянное глубокое сосание. В ходе кормления ребенок делает паузы, которые становятся все дольше, по мере насыщения.
-
щеки ребенка округлены, иногда при сосании могут двигаться ушки
-
малыш не издает посторонних звуков (не чмокает, не чавкает — только дыхание и глотание)
Питание новорожденного ребенка
C момента рождения и примерно до 3-5 дня после родов, в качестве пищи ребенок будет получать молозиво, которое по количеству и составу полностью соответствует пищевым потребностям малыша.
В течение первых дней жизни большинство детей теряют до 10% от веса при рождении. Это обусловлено физиологической потерей жидкости из-за изменения условий окружающей среды и избавлением от первородного кала (меконий).
С приходом «зрелого молока» дети обычно восстанавливают вес, который был при рождении в течение 5-10 дней. Однако некоторым детям для этого может хватить и 3 дней, а другим потребуется 3 недели.
Хватает ли ребенку молока?
После выписки из роддома мамы могут сомневаться — хватает ли ребенку молока? Существует всего два объективных критерия, по которым можно определить достаточно ли ребенок получает молока:
-
Набор веса (не менее 500 грамм в месяц или 125 грамм в неделю) *
-
Количество мочеиспусканий (не менее 10-12 раз в сутки, моча светлая, прозрачная, без резкого запаха)
* После того, как малыш восстановит физиологическую потерю веса после рождения. Если физиологическая потеря составляет более 10% или восстановление веса затягивается более чем на 3 недели — обратитесь к врачу.
Наполненность груди, «ощущение прилива», покалывания или их отсутствие и другие субъективные ощущения мамы не являются показателем количества молока.
Медикаментозное лечение матери
Многие лекарства совместимы с грудным вскармливанием (в том числе и антибиотики). В большинстве случаев гораздо вреднее прекратить кормление грудью, чем продолжать его на фоне лекарственной терапии матери.
Консультант по грудному вскармливанию поможет вам проверить назначенное лечение на совместимость с ГВ. При необходимости, даст информацию о наличии безопасных для ребенка аналогов, возможность применения которых вы сможете обсудить с вашим лечащим врачом.
Стоит отдельно отметить, что любой местный наркоз не требует временного прекращения грудного вскармливания или дополнительных сцеживаний после процедуры.
Сцеживание
Сцеживание – это процедура вывода молока из груди, которую проводят по конкретным показаниям. Таким как:
-
Неприятные или болезненные ощущения в груди, вызванные избытком молока, застоем, маститом и т.д. – нужно эффективно опорожнить грудь.
-
Необходимо увеличить количество молока
-
Малыш не в состоянии взять грудь или отказывается от нее
-
Маме нужно отлучиться и оставить ребенку грудное молоко
-
Мама проходит курс лечения препаратами, не совместимыми с грудным вскармливанием
-
Ребенок и мама разлучены. Сцеживание необходимо для поддержания лактации.
Вы можете сцеживать молоко руками или молокоотсосом, но ручное сцеживание обычно эффективнее.
При отсутствии выше перечисленных трудностей, сцеживаться после кормлений не нужно. Это может спровоцировать гиперлактацию (избыток молока), что вынуждает маму регулярно сцеживаться, поскольку ребенку с таким количеством молока не справиться. Такое состояние отнимает много времени и сил у матери и увеличивает риск возникновения застоя молока и мастита.
Обращайтесь к консультанту по грудному вскармливанию , чтобы узнать, нужно ли сцеживаться конкретно в вашем случае.
Как правильно наладить грудное вскармливание после родов?
О пользе грудного молока сказано очень много. Это неоспоримый факт. Любая женщина мечтает дать своему малышу все самое лучшее, но, чтобы наладить кормление новорожденного, нужно обладать соответствующими знаниями.
Грудное вскармливание — действительно совершенно естественный процесс. Как только женщина забеременела, ее организм уже готовится к этому посредством изменения гормонального фона.
Особую важность представляет собой первое прикладывание новорожденного к груди мамы, которое должно произойти в самые короткие сроки, еще в родильном зале. Контакт «кожа к коже» и первые сосательные движения запускают цепочку биохимических процессов в организме мамы
Несмотря на то, что в молочных железах еще нет молока, именно акт сосания помогает наладить лактацию и стимулирует выработку гормона любви — окситоцина. Для женщины его значимость заключается и в том, что благодаря ему происходит сокращение матки после родов. Кстати, интересный факт: если малыша положить маме на грудь, он самостоятельно без чьей-либо помощи сможет найти сосок. Во время беременности ореолы груди приобретают более темный цвет, чтобы еще плохо видящий малыш мог найти грудь, а железы Монтгомери (точки вокруг соска) выделяют секрет, имеющий запах околоплодных вод, в которых ребенок пробыл всю беременность.
Первое, что получает новорожденный, — это молозиво. Его совсем немного, но младенцу достаточно! Молозиво — уникальный продукт, содержащий большое количество белка, альбуминов, антител, иммуноглобулинов (это мощнейшая защита ребенка от различных инфекций). Состав молозива и зрелого молока, которое приходит позже, различается: в первом в разы меньше жиров и углеводов, что позволяет полностью усваиваться в организме новорожденного и обеспечивать его силами и энергией.
Примерно на 3–7 сутки приходит зрелое молоко. Лактация на данном этапе нестабильна
Еще больше волнения возникает, когда после ежедневного взвешивания в роддоме мама слышит, что ребенок теряет вес! Ребенку не хватает молока?! Внимание: это физиологическая потеря массы тела. В норме она не должна превышать 8% от первоначального веса
Во всех остальных случаях ребенку достаточно молока.
Как часто следует прикладывать ребенка к груди? Как можно чаще — именно это и будет залогом успешной лактации в дальнейшем.
О том, как наладить грудное вскармливание после родов, читайте здесь.
От каких продуктов стоит отказаться
Чтобы с молоком малыш получал достаточно полезных веществ, витаминов и минералов, маме следует придерживаться сбалансированного и разнообразного меню кормящей мамы. Еда должна проходить строгий контроль качества, быть гипоаллергенной, свежей и экологичной. Следует исключить из рациона продукты, содержащие консерванты, искусственные красители, усилители вкуса и иные химические добавки.
Пока вы кормите малыша грудью, новые продукты надо вводить в свое меню постепенно, желательно по одному новому продукту раз в две недели — так, чтобы можно было понаблюдать за самочувствием ребенка, его настроением, состоянием его кожи и стулом.
Есть и общие рекомендации по поводу того, какие продукты питания можно включать в свое меню кормящей маме, а от чего придется пока отказаться. Каковы эти требования?
Кормящей маме категорически нельзя кушать следующие продукты:
Алкоголь;
Кофе, какао, крепкий чай;
Шоколад;
Цитрусовые и экзотические фрукты;
Острая пища, пряные травы (мята) и приправы;
Сырой лук и чеснок;
Соевые продукты;
Морепродукты, икра;
Грибы;
Куриные яйца в случае аллергии у малыша;
Арахис;
Мед;
Овощи, фрукты и ягоды оранжевого и ярко-красного цвета;
Маринады, копчености, консервы, продукты брожения (квас, сыры, квашеная капуста);
Газированные напитки;
Продукты, содержащие пищевые добавки, красители и консерванты;
С осторожностью — продукты, вызывающие газообразование (все виды капусты, бобовые, виноград, черный хлеб). Какие-то из этих продуктов действуют возбуждающе на нервную систему ребенка и препятствуют нормальному сну; другие трудно усваиваются еще несовершенным пищеварительным трактом; третьи способны вызывать пищевую непереносимость и аллергию
К счастью, продуктов, которые разрешены в меню кормящей мамы и ее ребенка, гораздо больше, и все их постепенно можно вводить в рацион по мере взросления малыша.
Какие-то из этих продуктов действуют возбуждающе на нервную систему ребенка и препятствуют нормальному сну; другие трудно усваиваются еще несовершенным пищеварительным трактом; третьи способны вызывать пищевую непереносимость и аллергию. К счастью, продуктов, которые разрешены в меню кормящей мамы и ее ребенка, гораздо больше, и все их постепенно можно вводить в рацион по мере взросления малыша.
Как правило, диета кормящей мамы несколько изменяется от месяца к месяцу — вместе с потребностями растущего организма ребенка.
Нужно ли лечить насморк?
При простуде больные обычно уделяют больше внимания лечению боли в горле и снятию лихорадки, чем лечению насморка. И хотя существует мнение, что насморк лечится семь дней, а без лечения проходит за неделю, реальность часто бывает иной. Инфекция может распространяться на уши, носовые пазухи и даже достигать мозга. Также насморк может стать хроническим, и тогда бороться с ним придется не неделю, а всю жизнь.
Чтобы не подвергать себя осложнениям, нужно вовремя и эффективно лечиться. Чтобы правильно подобрать лечение, нужно уметь различать, какими именно возбудителями вызван насморк. Вирусы и бактерии уничтожаются абсолютно разными лекарствами: при вирусной инфекции назначаются антивирусные препараты, а при бактериальной — антибиотики. При аллергическом рините эти средства бесполезны, больному помогут только противоаллергические лекарства.
Если кормящей маме нужна операция?
Проведение операции под анестезией или наркозом при правильной организации сцеживания и докорма ничем не угрожает лактации.
Большинство препаратов, используемых для регионарной анестезии, не имеют негативного влияния на кормление грудью и выводятся в скором времени после операции почками, печенью и легкими пациента.
Только малая доля анестетиков имеет способность проникать в заметных количествах в грудное молоко. И ещё меньшая может всасываться в кишечнике ребенка.
Кормящей маме требуется лечение: ментальная схема для принятия решения о продолжении гв
Если в вашем случае будут применяться тяжёлые препараты, то нужно создать запасы молока на первые несколько часов (иногда суток) после операции. Срок, на который нужно будет прервать грудное вскармливание, зависит от периода полувыведения конкретного препарата, его нужно смотреть в инструкции, в электронном справочнике госпиталя Марина Альта или на сайте Реестр лекарственных средств России. До полного выведения препарата нужно умножить период полувыведения на 5. По истечении этого времени можно кормить малыша!
Диагностика
Лечение острого и лечение хронического гнойного гайморита — профиль врача — оториноларинголога. Диагностика заболевания для опытного лор-врача не составляет труда. Заключение ставится после непосредственного осмотра пациента.
На приёме лор-врач изучает историю болезни, опрашивает больного на предмет жалоб (когда и при каких обстоятельствах появились первые симптомы, насколько они интенсивны, проводилось ли какое-то лечение и т.п.).
После диалога с пациентом доктор переходит к непосредственному осмотру полости носа — риноскопии.
Наиболее информативным методом выявления воспаления является эндоскопическое исследование, позволяющее оценить состояние соустий и пазух. К дополнительным методам исследования, помогающим подтвердить диагноз или обнаружить осложнения, относят рентген и компьютерную томографию.
Чтобы установить природу возбудителя и определить его чувствительность к антибиотикам, проводится посев на микрофлору.
Если причина проблем с пазухами кроется в заболеваниях ротовой полости, может потребоваться консультация стоматолога.
Аллергия при грудном вскармливании: как избежать?
Пока вы кормите малыша грудью, нужно избегать продуктов, которые вызывают аллергию у ребенка. Обязательно следите за реакциями крохи и наблюдайте, как изменения в вашем рационе сказываются на поведении малыша, состоянии его кожи, а также частоте и характере стула.
Есть несколько групп продуктов, которые во время кормления лучше исключить из своего рациона.
- Прежде всего, это кофе, чай, алкоголь, газированные напитки и шоколад;
- Также в список запретов попадают экзотические (особенно цитрусовые) фрукты, производные сои, морепродукты, сырая и слабосоленая рыба и продукты, содержащие различные химические добавки (консерванты, усилители вкуса);
- Сладкие, жирные десерты также стоит исключить на время грудного вскармливания.
Если у малыша обнаружена предрасположенность к аллергии, маме стоит особенно внимательно отнестись к своей диете. В этом случае нужно ограничить потребление белка коровьего молока. Если мама злоупотребляет этими продуктами, у малыша может появиться сильная аллергия, вздутие живота и другие неприятные симптомы.
Стоит сократить потребление другого белка — глютена, который присутствует во всех злаковых, кроме риса, гречки и кукурузы.
У детей с наследственной предрасположенностью к аллергии часто вызывает реакцию пигмент, который окрашивает в красный цвет овощи и фрукты
Поэтому стоит осторожно относиться к красным фруктам и ягодам в своем рационе.. Чаще всего аллергия возникает на белок коровьего молока, куриные яйца, орехи и рыбу (более половины всех случаев).
Чаще всего аллергия возникает на белок коровьего молока, куриные яйца, орехи и рыбу (более половины всех случаев).
Некоторые отвары так же, как и кофе, могут вызывать негативную реакцию у младенца. Это женьшеневый (возбуждает нервную систему), настой боярышника (понижает давление), донника (содержит вещества, ухудшающие свертываемость крови), а также мяты.
Любой новый продукт вводится в рацион кормящей мамы не чаще, чем раз в две недели.
Если кормящая мама заболела простудой…
Виновники простудных заболеваний – это вирусные и бактериальные инфекции. Если у вас появились насморк и кашель, вполне понятно, что вы боитесь заразить малыша.
Однако на момент появления симптомов у мамы организм ребенка, скорее всего, уже столкнулся с возбудителями.
В первые дни они могут никак себя не проявлять, но иммунитет уже ведёт активную борьбу с противником.
Если мама болеет, в ее крови начинают вырабатываться специфические антитела (иммуноглобулины) к данному заболеванию. Молоко производится из плазмы крови, поэтому антитела переходят в него и помогают малышу избежать заболевания либо перенести его гораздо легче и быстрее.
Защитные свойства материнского молока: при встрече с возбудителями заболеваний в крови у мамы вырабатываются антитела. Затем они поступают в молоко, которое производится из крови. С молоком антитела поступают малышу.
Если прервать грудное вскармливание, ребенок заболеет с большей вероятностью. Ведь до этого он был в близком контакте с матерью и, скорее всего, уже подхватил инфекцию.
Отлучение в этот момент не только лишит малыша естественной защиты, оно вызовет неизбежный стресс, который снижает иммунитет.
Кроме того, завершение ГВ во время болезни может потребовать от женщины больших энергозатрат, а также спровоцировать развитие лактостаза и мастита.
Заразен ли гайморит?
Сам по себе гайморит не заразен. Он не передаётся воздушно-капельным путём. Это воспаление, которое протекает внутри гайморовых пазух. Но стоит отметить, что часто гайморит возникает как осложнение на фоне простудных заболеваний и ОРВИ, то есть на слизистых оболочках носоглотки человека находится патогенная микрофлора, которая может передаваться от больного человека здоровому. В этом случае, здоровый человек может заболеть ОРВИ, но это не означает, что у него разовьётся гайморит. Если причинами гайморита были аллергия, травмы пазух, искривлённая носовая перегородка, болезни зубов верхней челюсти, то он для окружающих не заразен.
Симптомы гайморита при беременности
Заболевание на ранней стадии можно ошибочно принять за простуду: насморк, заложенность носа, ухудшение общего состояния. Но есть специфические для гайморита признаки, которые должны вас насторожить и стать поводом для обращения к оториноларингологу.
Поражение гайморовых пазух всегда сопровождается болью в переносице и под глазами в области щёк. Пациентка испытывает неприятное давление в зоне пазух: это гной скопился внутри, и ему там уже не хватает места. Болевые ощущения становятся интенсивнее, если повернуть голову или наклонить её вниз. К вечеру симптоматика усиливается.
![]()
Также у беременной наблюдаются:
- повышение температуры тела до 38°С;
- головные боли;
- гнойные выделения из носовой полости;
- потеря обоняния или его ухудшение;
- припухлость века со стороны поражённой пазухи;
- потеря аппетита;
- быстрая утомляемость.
Все эти симптомы сильно выбивают из колеи любого человека, не говоря уже про беременную женщину. Гайморит во время беременности переносится гораздо тяжелее.
Чем опасно воспаление гайморовой пазухи при беременности?
У любой беременной женщины возникает логичный вопрос, относится ли недуг к категории опасных при беременности? Напрямую на плод воспаление гайморовых пазух не влияет, но оно может запустить цепочку процессов в организме, которые могут вызвать серьёзные последствия.
Первая опасность связана с постоянной заложенностью носа будущей мамы. Когда заложен нос, нормальное носовое дыхание становится невозможным. Головной мозг и другие органы недополучают кислорода. Это может сказаться, к примеру, на правильной работе сердечно-сосудистой системы будущей мамы. Дефицит кислорода пагубно влияет и на состояние плода. Он может привести к гипоксии и патологиям его развития. Поэтому наиболее опасен гайморит при беременности в 1 триместре, когда у плода только формируются зачатки будущих органов и систем, и заболевание может нарушить этот процесс.
Другая опасность связана с близким расположением пазух с жизненно важными органами (глазами, головным мозгом) и вероятностью попадания гноя в полость черепа. Когда гнойные массы в пазухе не могут выйти в полость носа из-за отёкших соустий, они находят другой выход – могут подняться выше к глазнице, к головному мозгу или попасть в кровь. В этих случаях высока вероятность потери зрения, развития менингита, абсцесса мозга и сепсиса. Эти состояния угрожают жизни и здоровью будущей мамы, и могут закончиться летальным исходом.
Чтобы не навредить ребёнку и будущей маме, лечение гайморита при беременности должно быть своевременным и проводиться только под контролем оториноларинголога.