- Подготовка, диагностика
- Признаки опухолей кожи и онкологии мягких тканей
- Как выглядит дермоидная киста яичника. Особенности.
- Цели хирургического лечения
- Виды хирургических операций по удалению вальгусной деформации
- Когда пора к врачу?
- Лечение базалиомы
- Прогноз при базалиоме
- Причины атеромы
- Как проходит операция?
- Виды операций
- Стереотаксическая радиохирургия на аппарате «Гамма-нож»
- Сеанс радиохирургии состоит из 4 этапов:
- Показаниями к проведению радиохирургии на аппарате «Гамма-нож» являются:
- Показания к операции
- Принципы абластики и антиабластики
- Осложнения после хирургического удаления рака
- Лечение липом груди
Подготовка, диагностика
Для безопасного и точного извлечения посторонних предметов из мягкой ткани, нужно максимально точно установить его месторасположение. С этой целью используются следующие методики:
![]()
- рентгенография (при наличии рентгенконтрастных тел, например, металла);
- трансиллюминация – при наличии стеклянных, пластиковых объектов, древесины и т.д.;
- УЗИ мягких тканей.
Если вмешательство предусматривает разрез тканей, дооперационная подготовка включает набор анализов крови (биохимию, общий, на сахар, свертываемость, группу и резус-фактор, госпитальные инфекции). В ситуациях, когда часть постороннего предмета расположена над поверхностью кожи и его можно легко удалить, не прибегая к разрезам, никакой подготовки не требуется.
Признаки опухолей кожи и онкологии мягких тканей
Первые симптомы онкологических заболеваний кожи люди обычно обнаруживают в области рук или ног, реже – груди и спины. Нередко появлению необычной родинки или опухолевого участка предшествуют солнечные ожоги, травмы или интенсивные воздействия (мозоли, ссадины). Нередко опухоли проявляются на рубцующихся тканях, приводя к образованию бугорков, язвочек, шелушения кожи или неровной пигментации.
Для меланомы типичен ряд признаков – градация ABCDE, отличающих ее от всех других:
- A (от англ. asymmetry) – асимметричные края родинки;
- B (от англ. boundary) – неровные, оборванные края, зубчики;
- C (от англ. color) – окрашивание элемента неровное, с участками светлых и почти черных, голубоватых вкраплений;
- D (от англ. diameter) – разрастание более 50-60 мм в диметре;
- E (от англ. evolution) – быстрое изменение внешнего вида родинки в течение короткого времени.
Саркомы мягких тканей могут длительное время не давать выраженных симптомов, пока не достигают больших размеров и не начинают сдавливать сосуды и нервы. Возникают признаки невралгии, ощущение ползания мурашек, боль, онемение. Возможно общее недомогание, похудение, упадок сил, под кожей обнаруживается опухолевидное неровное уплотнение без четких краев. Оно может сдвигаться относительно тканей или неподвижное, очень твердое. На поверхности узлов возможно развитие незаживающих язв.
Если это опухоли мышц или суставов, связок, для них типична боль при движениях, но она может быть незначительной и часто рак диагностируют в поздней стадии, когда уже есть метастазы.
Как выглядит дермоидная киста яичника. Особенности.
Внешнее образование описать проще, хотя внутренние кисты мало отличаются от наружных – по консистенции содержимого, составу и плотности капсулы они практически идентичны друг другу.
Классический дермоид – это полость, окруженная плотной капсулой, размером от маленькой горошинки до 15-20 сантиметров. Как правило, дермоидное образование состоит из камеры (полости), заполненной плотным или мягким содержимым ороговевших частей, потовых желез, волосяных фолликулов, сальных элементов, частиц эпидермиса и костей. Дермоидные кисты растут очень медленно, но остановить рост можно только хирургическим путем, киста никогда не рассасывается и не уменьшается в размерах. В последние десять лет участились случаи дермоидных новообразований, особенно если они локализуются в органах малого таза или в брюшине.
Как выглядит дермоидная киста? Это зависит от места его нахождения:
- Область головы.
- Носовая перемычка.
- Веки.
- Губы (мягкие ткани рта).
- Шея (под нижней челюстью).
- Носогубные складки.
- Затылок.
- Волокно глаза, периорбитальная область.
- Уши.
- Носоглотка (как дермоидные полипы).
- Редко – храмовая зона.
- Другие части тела, внутренние органы:
- Желудок.
- Ягодицы.
- Яичники.
- Переднее средостение.
На кости может образоваться дермоидное образование, поэтому оно выглядит как небольшая вогнутая ямка с четкими краями. Кроме того, дермоиды очень похожи на атеромы, но в отличие от них они более плотные и не прилегают к коже, более подвижны и имеют четкие границы.
Цели хирургического лечения
Хирургическое вмешательство может преследовать несколько целей:
- Профилактика
Используется для удаления тканей, которые не содержат опухолевые клетки, но впоследствии могут перерасти в злокачественные:
- Удаление полипов желудка, толстой кишки или эндометрия (внутренней слизистой оболочки матки).
- Пациентам с подтвержденными генетическими мутациями и высоким риском развития рака молочной железы или яичников могут рекомендовать их удаление.
- При подтвержденной мутации в гене CDH1 хирургическое удаление может снизить риск развития рака желудка.
- Удаление толстой кишки при диффузном семейном полипозе или воспалительных заболеваниях кишечника (язвенный колит, болезнь Крона) снижает риск развития колоректального рака.
В Российской Федерации проведение профилактических операций имеет многочисленные юридические особенности, поэтому подобные вмешательства требуют детального обсуждения с лечащим врачом.
- Диагностика
При подозрении на злокачественную опухоль выполняется биопсия — удаление части или всей опухоли с последующим исследованием материала. Биопсия может быть выполнена:
- эндоскопически с помощью небольших биопсийных щипцов без разрезов, через естественные отверстия (гастроскопия, колоноскопия, бронхоскопия, гистероскопия и т.д.);
- при помощи пункции или трепан-биопсии опухоли (прокол толстой иглой с забором клеток или небольшого столбика ткани);
- посредством хирургической операции.
- Стадирование (определение стадии болезни)
Операция по стадированию проводится для того, чтобы определить размеры опухоли и насколько она распространена. Врач может удалить ее целиком или взять фрагмент для гистологического исследования. Он также может взять несколько лимфатических узлов рядом с опухолью, чтобы узнать, распространилась ли болезнь. По мере совершенствования методов визуализации все чаще исследования по стадированию проводятся без операции с помощью таких методов, как ультразвуковое исследование (УЗИ), компьютерная томография (КТ), магнитно-резонансная томография (МРТ) и позитронно-эмиссионная томография, совмещенная с КТ (ПЭТ-КТ).
- Лечебное удаление первичной опухоли (резекция, иссечение)
При отсутствии отдаленных метастазов хирургическое лечение позволяет рассчитывать на полное излечение. Во время такой операции удаляется вся опухоль с частью здоровых тканей рядом с ней, а при определенных заболеваниях — и соседние лимфатические узлы. Ткань вокруг опухоли называется «краем резекции»
Границы здоровой ткани имеют важное значение для прогноза после операции, т.к. подтверждают, что опухоль была полностью удалена
Если край резекции вызывает у хирурга сомнения, может потребоваться его исследование прямо во время операции. Такой гистологический анализ называется срочным. В случае обнаружения в крае резекции злокачественных клеток выполняется дополнительное удаление тканей.
- Удаление метастазов
Чтобы оценить распространение опухоли и снизить вероятность рецидива, во время операции удаляют ближайшие к ней лимфатические узлы. Если количество метастазов в печени, легких, головном мозге или других органах небольшое, они могут быть удалены хирургически или с помощью дополнительных методов. Чаще всего применяется при колоректальном раке или нейроэндокринных опухолях.
- Циторедукция (уменьшение объема опухоли)
При некоторых заболеваниях удалить всю опухоль технически сложно или небезопасно для пациента, поэтому проводят хирургическую резекцию для уменьшения ее размеров. Кроме того, это поможет повысить чувствительность оставшейся опухоли к системной химиотерапии (например, при раке яичников).
- Паллиативное лечение
Цель этого подхода — облегчить тяжелые симптомы, вызванные опухолью. Паллиативное лечение значительно улучшает качество жизни при неоперабельных и поздних стадиях болезни и помогает:
- значительно облегчить боль,
- устранить непроходимость пищеварительной, дыхательной и мочеиспускательной систем,
- остановить кровотечение,
- установить трубку для кормления или катетер для отведения накапливающейся в брюшной полости жидкости (асцит),
- предотвратить переломы костей и др.
- Реконструкция
Реконструктивные операции направлены на улучшение качества жизни после оперативного вмешательства:
- реконструкция молочной железы после мастэктомии;
- восстановительная операция при опухолях полости рта;
- устранение кишечной стомы.
Виды хирургических операций по удалению вальгусной деформации
Современные технологии позволяют удалять нарост на стопе при помощи малоинвазивной лазерной методики и классическим хирургическим методом. Второй вариант отличается высокой травматичностью и относительно длительным периодом реабилитации. Всего в хирургии применяется более 200 различных методик удаления вальгусной деформации стопы. Выбор конкретной методики определяется целым рядом факторов – от степени выраженности деформации до состояния самого пациента.
Хирургическое удаление шишки на большом пальце ноги в зависимости от способа получения доступа к костной ткани делят на два основных типа:
- Открытый способ – в этом случае доступ к суставным и костным структурам достигается путем глубокого разреза мягких тканей, вплоть до нароста, который впоследствии удаляется. Хирург при этом имеет полноценный обзор зоны проведения операции.
- Закрытый способ – при этом делается небольшой надрез кожи, через который вводятся микрохирургические инструменты, при помощи которых и производят дальнейшие манипуляции. Операции такого типа менее травматичны, но требуют огромного опыта и высокой квалификации хирурга.
Востребованность закрытого способа проведения операции объясняется его преимуществами – низкая травматичность, быстрое восстановление, небольшие более эстетичные послеоперационные рубцы, возможность использования местной или эпидуральной анестезии вместо общего наркоза. Все это позволяет сократить количество возможных послеоперационных осложнений и негативных последствий для пациента.
Когда пора к врачу?
Удаление липомы хотя и является радикальной мерой, но именно она представляет собой наиболее действенный механизм с минимальными рисками повтора ситуации. Всевозможные альтернативные версии помощи вроде народных средств или бабушкиных рецептов в лучшем случае могут подействовать временно. При самом плохом сценарии они усугубят течение недуга, которое будет сопровождаться негативными последствиями в виде обширного воспаления или даже нагноения.
Обычно удаление липомы производится по плановому принципу, что означает назначение даты вмешательства на определенный день, когда все анализы уже сданы. Но иногда, при повышенных рисках немедленного поражения окружающих здоровых тканей, доктор может принять решение о немедленном иссечении пораженной области. Вне зависимости от того, является ли манипуляция плановой или экстренной, не стоит игнорировать слова эксперта, настаивающего на удалении жировика.
Основными показаниями для отправления «под скальпель» становятся следующие патологии и состояния:
- изменение очертания формы или окраски;
- покраснение кожного покрова над самим жировиков, либо около него;
- болезненность не только при надавливании, но и просто касании;
- зуб в проблемной области;
- даже незначительная отечность;
- подозрение на злокачественный характер опухоли.
Вспомогательными маркерами отклонения от нормы могут послужить нарушения в работе отдельно взятых органов, расположенных поблизости от предполагаемой зоны поражения. Локализация жировиков в зоне высокой травматизации – тоже причина для того, чтобы удалить их поскорее.
Не менее опасно образование, которое прижилось около скопления сосудов и нервных клеток, что может закончиться их обширным поражением.
Поэтому, как только отрицательное воздействие на окружающие ткани, исходящее от липомы будет доказано, то самое время записываться на процедуру ее иссечения с помощью скальпеля и местного наркоза.
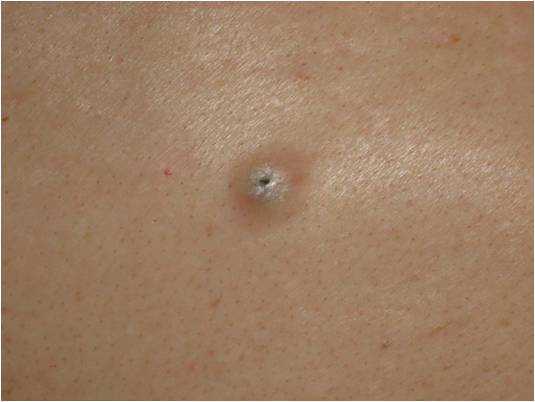
Лечение базалиомы
Как и любое другое лечение, оно проводится с целью полного удаления опухоли, а также сохранения функций и внешнего вида больного органа. Поскольку базалиома обычно возникает на открытых участках кожи, прежде всего на лице, может потребоваться косметическая операция.
![]()
Удаление базалиомы в зависимости от характеристик опухоли может проводиться разными методами:
- кюретаж и электрокоагуляция;
- хирургическое удаление опухоли с границами отступа от 1 до 4 мм;
- эксцизия с полным контролем периферических и глубоких границ;
- микрографическая хирургия по Мосу со срезами до пяти микрон (при локализации опухоли на лице, при рецидиве и высоком его риске);
- криодеструкция;
- лазерная терапия;
- химиотерапия с использованием химиопрепаратов для наружного применения (мази с 5-фторурацилом (5-ФУ), имиквимод);
- внутриочаговые инъекции противовоспалительных средств;
- лучевая терапия (при невозможности хирургического лечения или в качестве адъювантной терапии);
- радиотерапия для пациентов с противопоказаниями к хирургическому лечению, топической и фотодинамической терапии.
Для пациентов с метастазами могут использоваться EGFR ингибиторы (цетуксимаб и панитумумаб).
Прогноз при базалиоме
Большинство базальноклеточных карцином быстро выявляют и полностью излечивают. Случаи, когда пациенты умирали из-за прорастания опухоли и поражения жизненно важных структур, единичны, поэтому формальная система стадирования в большинстве случаев БКК не применяется.
Клиническими факторами риска БКК являются:
- анатомическое расположение и размер опухоли;
- чёткость границ базалиомы;
- вид опухолевого поражения (первичное или рецидив).
По статистике рецидив заболевания БКК наблюдается у 25% пациентов: почти четверти переболевших базалиомой в анамнезе развивается новая базалиома в течение 5 лет после возникновения первой опухоли. Следовательно, пациентам с базалиомой в анамнезе следует проводить ежегодный осмотр всех кожных покровов.
Ученые заметили, что чаще всего рецидив БКК происходит на коже лица, нежели на туловище и конечностях. В 1983 г. была предложена концепция «лицевой маски», обозначающей участки кожи высокого риска.
![]()
Вот еще некоторые характеристики, позволяющие отличить базалиомы высокого риска:
- подтипы, описываемые термином «агрессивный гистологический паттерн»;
- размер опухоли более 1 см в диаметре на голове и более 2 — на теле;
- инвазия опухоли в нервную и сосудистую ткань;
- поражение лимфатических узлов или метастазы.
Причины атеромы
Образование атеромы связано с нарушением оттока секрета сальной железы вследствие закупорки ее протока. Сальный секрет накапливается и давит на стенки протока, что приводит к формированию полости. Со временем в ее стенках начинают разрастаться волокна соединительной ткани, которые образуют достаточно плотную капсулу.
![]() Рисунок 1. Формирование атеромы. Изображение: rob3000 /Depositphotos
Рисунок 1. Формирование атеромы. Изображение: rob3000 /Depositphotos
Кожа над растущей кистой приподнимается, в результате чего уплотнение мягко-эластичной консистенции и округлой формы становится заметным. Растущая атерома не сдавливает нервные окончания. Поэтому новообразование не сопровождается зудом или болью.
Причины образования эпидермоида разные. Нередко наблюдается их сочетание. Чаще всего образование атером бывает обусловлено:
- Изменениями количества и характера секрета. В период полового созревания, возрастного угасания половой функции, беременности происходит изменение гормонального фона. Это сопровождается повышением вязкости выделяемого сальными железами секрета. В результате отток ухудшается, что и приводит к закупорке протока.
- Особенности анатомического строения сальных желез. Некоторые генетические дефекты становятся причиной недоразвития или даже полного отсутствия выводных протоков сальных желез. В этом случае атеромы возникают у ребенка еще в периоде внутриутробного развития. Их можно обнаружить на теле малыша с первых дней жизни.
- Механические травмы кожи. При заживлении ран образуется рубцовая ткань, которая сдавливает протоки сальных желез. Отток секрета ухудшается, появляется кистозное образование.
Увеличивают риск появления ретенционных кист и некоторые факторы³:
- гипергидроз — повышенная потливость кожи;
- акне — угревая сыпь;
- жирная себорея — хронический воспалительный процесс, поражающий участки кожи в области локализации сальных желез;
- фурункулы — острое гнойное воспаление сальных желех или волосяных фолликулов.
Атеромы чаще наблюдаются на открытых участках тела. По мнению некоторых исследователей, это связано с негативным влиянием на состояние кожных покровов факторов внешней среды: радиации, ультрафиолетового излучения, высокой и низкой температуры.
Как проходит операция?
Вне зависимости от выбранной методики, операция проводится в несколько этапов. Начинают вмешательство с обезболивания. Вид анестезии определяется специалистом индивидуально, в зависимости от выбранной методики и состояния больного. Далее на внутренней поверхности фаланги большого пальца делается небольшой разрез. Получив доступ к капсуле первого плюснефалангового сустава, врач аккуратно рассекает ее, обеспечивая доступ для дальнейших хирургических манипуляций.
![]()
Когда доступ к тканям получен, проводят эктомию экзостоза – удаление патологического костного нароста. Если методика предполагает удаление части кости пальца, хирург-травматолог ее перепиливает и меняет ось деформированного участка пальца. Чтобы закрепить полученные результаты на следующем этапе операции производят артродез. Под этим медицинским термином понимают фиксацию тканей при помощи металлических винтов и других специальных приспособлений. Оканчивается оперативное вмешательство наложением швов на капсулу и мягкие ткани.
Виды операций
Выбор вида хирургического вмешательства обусловлен его целью:
- устранить причину патологического процесса;
- восстановить пострадавший орган;
- облегчить симптомы рака, улучшить качество жизни;
- уточнить диагноз.
В связи с этим операции для онкологических пациентов подразделяются на:
- радикальные;
- реконструктивные;
- паллиативные;
- диагностические.
Любое оперативное вмешательство – это опасный и ответственный этап лечения, который строго обоснован. При радикальной операции удаляется опухоль вместе с пораженным органом или его частью. Так, например, печень обладает высокой способностью к регенерации, она может восстановить прежний объем в довольно короткие сроки, поэтому при раке печени хирург может, не опасаясь нарушения жизнедеятельности организма, удалить часть этого органа.
Радикальные операции по удалению раковых опухолей имеют различия. Так, при типичной операции, для того чтобы предотвратить развитие метастазов, ткани удаляют вместе с близлежащим лимфатическим аппаратом. Но порой обстоятельства вынуждают включать в блок удаляемых тканей дополнительные группы лимфоузлов. Такая радикальная операция называется расширенной.
Комбинированная радикальная операция проводится тогда, когда патологический процесс затронул и соседние органы.
Существует также такое понятие, как «органосохраняющая операция». Оно актуально, например, для женщин, у которых диагностирована начальная стадия рака молочной железы.
Реконструктивные операции востребованы при полном удалении молочных желез: восстанавливается внешний вид органов. При агрессивной форме рака желудка может быть показано удаление органа: тогда для возобновления функций проводится пластическое замещение желудка собственными тканями пациента. Реконструктивная операция может быть эффективна и при местно-распространенном раке гортани. Благодаря таким хирургическим вмешательствам сокращаются сроки реабилитации пациентов.
Паллиативные операции проводятся, когда злокачественная опухоль не удержалась в своих границах и раковые клетки начали распространяться по организму, развились метастазы, которые полностью удалить невозможно. Возникает необходимость устранить осложнения, вызванные неоперабельной опухолью. Цель – восстановить жизненно важные функции организма.
В этом случае хирурги-онкологи способны улучшить самочувствие пациента. Они останавливают кровотечение, уменьшают интоксикацию организма, восстанавливают проходимость, устраняют сдавление внутренних органов, снижают болевые ощущения. Тем самым повышают качество жизни.
Для того чтобы подтвердить или опровергнуть диагноз, проводятся диагностические операции, сопровождающиеся забором материала для гистологического исследования.
Стереотаксическая радиохирургия на аппарате «Гамма-нож»
Стереотаксическая радиохирургия опухолей головного мозга – это подведение большой дозы излучения к мишени за одну фракцию (сеанс). Несмотря на свое название, стереотаксическая радиотерапия не является хирургической процедурой. Методика подразумевает высокоточную доставку к опухоли большой дозы ионизирующего излучения в обход рядом расположенных здоровых тканей.
Радиохирургическое лечение представляют собой важную альтернативу открытым хирургическим вмешательствам, особенно для пациентов, которые не в состоянии перенести операцию. Стереотаксическое облучение возможно также при опухолях, которые находятся рядом с жизненно важными отделами головного мозга или в труднодоступных для хирурга местах.
![]()
В настоящее время во всем мире насчитывается более 350 аппаратов «Гамма-нож», лечение по данной технологии получили, по некоторым оценкам, более 1 000 000 пациентов.
В РНПЦ ОМР им. Н.Н. Александрова радиохирургия проводится на самом современном радиотерапевтическом комплексе «Leksell Gamma Knife Perfexion» (Elekta), установленном в 2017 году.
Процедура выполняется под местной анестезией, возможно поведения лечения как в стационарных, так и в амбулаторных условиях в течение одного рабочего дня.
Сеанс радиохирургии состоит из 4 этапов:
- Фиксация навигационной рамы – осуществляется под местной анестезией и не сопровождается выраженными болевыми ощущениями.
- Выполнение навигационной магнитно-резонансной томографии (при необходимости – компьютерной томографии или прямой ангиографии).
- Планирование облучения.
- Сеанс радиохирургии на аппарате «Leksell Gamma Knife Perfexion» (Elekta), длительность которого может варьировать от десятков минут до нескольких часов в зависимости от сложности случая.
![]()
![]()
![]()
![]()
Процедура проводиться командой специалистов, в состав которой входят высококвалифицированные врачи-радиационные онкологи, рентгенологи и медицинские физики.
Показаниями к проведению радиохирургии на аппарате «Гамма-нож» являются:
- метастатическое поражение головного мозга (размер новообразования не более 3 см в наибольшем измерении, общее количество до 10, общее состояние пациента по шкале Карновского не менее 70%);
- невриномы черепно-мозговых нервов (не более 3 см в наибольшем измерении);
- менингиомы (не более 3 см в наибольшем измерении);
- аденомы гипофиза (не более 3 см в наибольшем измерении);
- артерио-венозные мальформации;
- краниофарингиомы;
- каверномы;
- пинеаломы;
- рецидивы злокачественных глиом головного мозга после проведенного ранее специального лечения (не более 3 см в наибольшем измерении).
Показания к операции
Вам необходима профессиональная помощь при внедрении любого предмета в мягкие ткани на фоне травмы. Не откладывайте визит к хирургу, при возникновении следующих ситуаций:
- невозможность самостоятельно извлечь посторонний объект;
- развитие кровотечения на фоне повреждения сосуда инородным телом;
- при прощупывании места нахождения чужеродного предмета ощущается выраженная болезненность;
- в области участка внедрения объекта возник инфильтрат, воспаление или нагноение;
- рана не затягивается, сформировался гнойный свищ;
- в месте нахождения постороннего объекта отмечается потеря чувствительности.
Принципы абластики и антиабластики
Хирургия рака не обходится без строгого соблюдения принципов абластики и антибластики, вне зависимости от типа раковых клеток, стадии опухоли и зоны роста.
Абластика — профилактика рецидива и распространения опухоли путем ее осторожного удаления (без сдавливания и травмирования) единым блоком в пределах здоровых тканей вместе с лимфоузлами. В случае, когда регионарные лимфоузлы расположены на некотором расстоянии от первичной опухоли, операцию осуществляют в два этапа: на первом удаляют первичную опухоль, а на втором регионарные лимфатические узлы.. Антибластика подразумевает максимальную обработку послеоперационной раны от возможных остатков раковых клеток с помощью облучения, противоопухолевых препаратов, спирта и других способов.
Антибластика подразумевает максимальную обработку послеоперационной раны от возможных остатков раковых клеток с помощью облучения, противоопухолевых препаратов, спирта и других способов.
В онкохирургии соблюдают следующие правила:
- однократное использования хирургических инструментов, марлевого материала; замена операционного белья, перчаток в процессе выполнения ключевых этапов операции;
- тщательное отгораживание опухоли с лимфоузлами от здоровых тканей;
- аккуратные манипуляции с опухолевым узлом для предотвращения выдавливания и попадания раковых клеток в кровь;
- раннее перевязывание магистральных вен во избежание попадания опухолевых клеток в кровоток
- промывание операционной раны цитотоксическими средствами;
- использование электроинструментария.
Осложнения после хирургического удаления рака
Такие же, как и при обычных хирургических вмешательствах, но могут быть более тяжелыми и длительными, учитывая общую интоксикацию организма опухолевым процессом, слабость, нарушение иммунитета и кроветворения у онкологических пациентов:
- инфекционные осложнения;
- кровопотеря;
- повреждение близлежащих тканей;
- послеоперационные боли.
Онкохирурги — высококвалифицированные врачи, которые обладают расширенным опытом и знаниями, необходимыми для ведения сложных операций. Учитывая длительный наркоз при обширных вмешательствах, высокий риск осложнений, потребность в дополнительных методах обработки раны и грамотной последующей противораковой терапии, проведение операции онкологическому пациенту рекомендуется в крупном специализированном онкоцентре с помощью команды врачей-специалистов.
Лечение липом груди
Наиболее вероятное лечение липомы груди, если на маммограмме нет подозрительных признаков, – оставить ее в покое. Необходимо повторное клиническое и маммографическое обследование примерно через 6 месяцев.
Маммолог откладывает решение о биопсии до тех пор, пока не появятся некоторые признаки подозрительного изменения. Это связано с тем, что и врачи, и пациенты обычно предпочитают не проводить биопсию поражений груди, которые с большой вероятностью будут доброкачественными.
Эффективного консервативного лечения липом нет. Народная медицина при липомах груди не просто не практикуется, а противопоказана. Воздействие традиционных и нетрадиционных лекарственных трав на жировую опухоль не изучено, а предупредить малигнизацию и остановить ее рост они точно не могут.
Если подозреваемые липомы растут быстро в течение периода наблюдения, необходимо хирургическое удаление.
Хирургическим путем жировые опухоли удаляются при:
- быстром увеличении размера опухоли;
- болевом синдроме;
- беспокоящем косметическом дефекте;
- некрозе тканей.
Виды хирургического вмешательства при липомах следующие:
- Аспирация содержимого опухоли. При помощи прокола молочной железы содержимое капсулы удаляется, а ее оболочка (капсула) остается. Преимущества: отсутствие рубцовых изменений, недостатки: возможность рецидива из-за невозможности убрать оболочку.
- Энуклеация непосредственно самой опухоли. При помощи либо классической хирургии, либо эндоскопической, новообразование удаляется вместе с капсулой. Разработаны также малотравматичные методы удаления опухоли лазером или с помощью радиоволн. Лазер позволяет удалить липому и прижечь кровеносные сосуды, при этом вмешательство проводится на нужной глубине. Радиоволновым методом можно удалить небольшие липомы (до 5-6 см в диаметре). Все методы имеют свои противопоказания, например, использование радиоволн нельзя проводить если установлены импланты из металла.
- Резекция молочной железы. Частичная резекция груди проводится при липомах большого размера или при подозрении на малигнизацию, особенно, если в семейном анамнезе установлен рак. Удаляют большой патологический участок, саму липому и окружающие здоровые ткани.
Резекция молочной железы