- Лечение пиодермии
- Повидон-йод (раствор и мазь Бетадин)
- Хлоргексидин
- Перекись водорода
- Антибактериальные мази и кремы
- Комбинированные препараты
- Диагностика и дифференциальный диагноз
- Дифференциальный диагноз
- Лечение пиодермии
- Общие моменты и лечение поверхностных форм
- Терапия глубоких и хронических форм инфекции
- Физиотерапия
- Внешние факторы
- Пиодермия у детей
- Везикулопустулез
- Множественные абсцессы
- Эпидемическая пузырчатка новорожденных
- Эксфолиативный дерматит Риттера
- Папуло-эрозивная и сухая стрептодермия
- Виды бактериальных инфекций кожи
- Эпидемиология
- Классификация
- По характеру патологических изменений
- По причине возникновения
- По месту расположения
- По тяжести течения
- Строение кожи
- Эпидермис
- Дерма
- Придатки кожи
- Этиопатогенез
- Лечение
- Лечение пиодермий
- Диагноз герпетической экземы
- Виды пиодермии
- Поверхностные пиодермии
- Глубокие пиодермии
- Заключение
Лечение пиодермии
Для обеззараживания очагов инфекции назначают антисептические и антибактериальные наружные средства .
Повидон-йод (раствор и мазь Бетадин)
Повидон-йод является современным антисептическим средством для лечения бактериальных инфекций кожи, профилактики суперинфекции в дерматологической практике. Молекула йода присоединена к инертному носителю – повидону, что позволяет исключить спирт из состава, но при этом сохранить антисептическое действие йода. Высвобождаясь из комплекса, активный йод взаимодействует с белками клетки бактерий, инактивируя или разрушая эти белки, что приводит к гибели микроорганизмов.
Повидон-йод входит в состав раствора и мази Бетадин. Эти средства активны против бактерий, вирусов, одноклеточных микроорганизмов, грибковой инфекции.
Для обработки гнойничковых элементов раствор Бетадин применяют в неразбавленном виде 2 раза в день. При нанесении на раневую поверхность препарат не вызывает жжения. Желто-коричневый цвет раствора позволяет контролировать площадь обработки. При этом окраска на коже и тканях легко смывается водой.
Для обеззараживания и «вытягивания» остатков гноя используют мазь Бетадин. Повидон-йод приводит к гибели вредоносные микроорганизмы, а макрогол, входящий в состав мази, помогает улучшить отток гноя от воспаленного элемента. Мазь Бетадин аккуратно распределяют по язвенному дефекту (не втирают) 2-3 раза в день и выполняют перевязку.
При лечении инфицированных ран под салфетками, пропитанными раствором или мазью Бетадин, в течение первых 5-7 суток уменьшался отёк и количество гнойного отделяемого, отмечалось уменьшение боли.
Лекарственные средства линейки Бетадин обладают высоким профилем безопасности: при местном применении почти не происходит реабсорбции йода. Поэтому препараты разрешены к использованию у взрослых и детей с месяца жизни.
Где купить Бетадин раствор?
Хлоргексидин
Раствор хлоргексидина биглюконата обладает дезинфицирующим и антисептическим действиями. Используют во время обработки гнойных элементов, эрозий, язв, инфицированных ожогов и др. Активен в отношении бактерий, проявляет противогрибковую активность при экспозиции в течение 10 минут.
Перекись водорода
Водный раствор перекиси водорода 3% может удалять микроорганизмы с раны механическим путем и выводить их из раны за счет образования пузырьков вследствие химической реакции.При взаимодействии раствора с раневой поверхностью выделяется активный кислород, губительный для инфекций, вызванных гнилостной флорой. Но снижение количества микробов происходит временно, то есть нет стерилизационного эффекта. Средство нельзя применять под воздухонепроницаемые (окклюзионные) повязки.
Антибактериальные мази и кремы
При пиодермиях показано назначение антибактериальных кремов/мазей, например:
- Крем/мазь с фузидовой кислотой. Наружное средство используют 3-4 раза в день, курсом до 14 дней.
- Мазь с мупироцином, назначают наружно 2-3 раза в день, курсом до 10 дней.
- Гентамициновая мазь, назначают наружно 3-4 раза в день, курсом до 14 дней.
Комбинированные препараты
В случае острого воспаления может потребоваться назначение комбинированных препаратов с противовоспалительными гормонами:
- Тетрациклин + триамцинолон, аэрозоль для наружного применения распыляют на область высыпаний 2-4 раза в сутки в течение 5-10 дней.
- Бетаметазон + фузидовая кислота, крем для наружного применения наносят на область высыпаний 2-3 раза в сутки в течение 7-14 дней.
- Бетаметазон + гентамицин, крем, мазь наносят на область высыпаний 1-2 раза в сутки в течение 7-14 дней.
Диагностика и дифференциальный диагноз
Диагноз стрептококковых пиодермий верифицируется на основании клинической симптоматики, результатов бактериологического исследования.
Стрептококковые пиодермии необходимо дифференцировать от сифилитической пузырчатки, буллезного эпидермолиза, многоформной экссудативной эритемы, синдрома Стивенса – Джонсона, токсического эпидермального некролиза Лайелла, болезни Кавасаки, скарлатины, простого герпеса, дисгидроза, шанкра-панариция, кандидоза ногтевых валиков, индуративной эритемы Базена, сифилитической гуммы, колликвационного и бородавчатого туберкулеза кожи, паракокцидиоидоза, споротрихоза, актиномикоза, вегетирующей пузырчатки.
Дифференциальный диагноз
Герпетическую экзему необходимо дифференцировать от пиодермии (стафилококковых и стрептококковых импетиго), простого герпеса, опоясывающего лишая, ветряной оспы.
При пиодермиях обычно резко не нарушается общее состояние больного, нет резкого подъема температуры, пустулезные элементы отличаются друг от друга размером, не имеют пупковидного вдавления в центре. Импетигинозные элементы покрыты большей частью рыхлыми медовыми корками, тогда как при герпетической экземе преобладают геморрагические корки, трещины.
При простом герпесе везикулезные элементы не так многочисленны и обычно локализованы (губы, крылья носа, кожа щек, подбородок, половые органы), везикулы и пустулы часто сливаются, на их покрышке нет пупковидного вдавления, и в большинстве случаев поражение затрагивает слизистые оболочки. Кроме того, высыпания при простом герпесе возникают на прежде неизмененной коже, а при герпетической экземе на фоне атопического дерматита или других дерматозов.
Опоясывающий лишай характеризуется односторонним расположением везикул на эритематозном основании, отсутствием пупковидного вдавления на везикулах с серозно-геморрагическим содержимым, наиболее частым поражением грудных дерматомов или зоны иннервации тройничного нерва. Опоясывающий лишай чаще встречается у взрослых, реже у детей. Также характерной особенностью опоясывающего лишая помимо кожных проявлений являются неврологические расстройства, которые проявляются в виде сильных, нестерпимых болей в области пораженного участка кожи, парестезии, парезов, трофических расстройств. В ряде случаев неврологические расстройства остаются и после исчезновения высыпаний.
Клиническая картина ветряной оспы отличается от герпетической экземы рассеянным расположением пятнистых, папулезных, везикулезных элементов, отсутствием избирательной локализации. Для ветряной оспы характерны указания в анамнезе на контакт ребенка с больным ветряной оспой или опоясывающим лишаем.
Лечение пиодермии
Общие моменты и лечение поверхностных форм
В первую очередь при проведении лечения уделяют большое внимание уходу за кожей в очагах поражения и около них. При локализованных формах избегают мытья кожи в очагах и по периферии, а при распространенных высыпаниях мытье полностью исключается
Волосы в пораженных участках состригают, ни в коем случае не прибегая к бритью.
Непораженные участки кожи подвергают местной обработке дезинфицирующими средствами: спиртовым раствором салициловой кислоты, водным раствором калия перманганата, хлоргексидином и др.
При поверхностных формах приоритет в терапии отдается местному лечению. Используют спиртовой раствор салициловой кислоты, анилиновые красители, местные антисептические и противомикробные препараты. При необходимости вскрывают фликтены и пустулы, промывая их раствором перекиси водорода и смазывая перечисленными выше средствами. В случае распространенных форм инфекции наносят мази с антибиотиками.
Лечение фурункула. Фото: El Pantera / Wikipedia (CC BY-SA 3.0)
Терапия глубоких и хронических форм инфекции
В лечении глубоких форм используют рассасывающие средства, ферментные препараты и заживляющие мази. Язвенные поражения лечат специальными повязками и мазями, ускоряющими рост эпителия и обеспечивающими ускорение рубцевания очага.
Антибактериальная терапия системными препаратами имеет смысл в терапии хронических форм инфекции, появлении симптомов интоксикации (температура, слабость, признаки воспаления в крови), локализации очагов в зоне носогубного треугольника и при обширных гнойных процессах.
В терапии хронических форм инфекции не последнее место принадлежит иммунотерапии. Используют обезвреженные токсины бактерий (анатоксины), гипериммунную плазму с готовыми антителами, лекарственные препараты, усиливающие неспецифический иммунитет.
В случае вялотекущих, хронических инфекций также в состав лечения обязательно включают витамины группы B, витамин C, препараты, улучшающие капиллярный кровоток.
Физиотерапия
Физиотерапевтические процедуры улучшают репаративные процессы и местное кровоснабжение в пораженных участках. К наиболее перспективным методам относят:
- УФ-облучение.
- Сухое тепло.
- УВЧ-терапию.
- Лазерное излучение.
- Коротковолновое ИК-излучение, прошедшее водную фильтрацию (wiRA-терапия).
Физиотерапия — вспомогательный метод лечения и применяется только как дополнение к основной этиотропной и патогенетической терапии.
Внешние факторы
Вероятность появления заболевания повышается при нарушении целостности кожного покрова – обычных и микротравмах, мацерации кожи.
Также к внешним факторам риска относятся перегрев или переохлаждение организма, повышенное потоотделение, загрязнение или защелачивание кожи, чрезмерная или, напротив, недостаточная гигиена. Например, слишком активное использование антибактериальных средств уничтожает естественный защитный барьер и полезные бактерии, живущие на коже. Без защиты покров становится сухим, появляются трещины, развивается дисбиоз – так вредоносным бактериям легче проникнуть внутрь и вызвать воспаление.
Пиодермия у детей
У новорожденных и детей раннего возраста кожа имеет иные анатомо-физиологические характеристики, нежели чем у взрослых. Это объясняется недоразвитием многих систем, в частности выделительной и иммунной. В связи с этим пиодермии у детей имеют другие клинические формы, не встречающиеся у взрослых.
Результат жизнедеятельности стафилококка на коже новорожденного ребенка.Фото: ResearchGate
Везикулопустулез
Везикулопустулез — стафилококковая поверхностная пиодермия, частое явление у новорожденных. Заболеванию предшествует потница, возникшая как следствие перегрева ребенка. На коже в области крупных складок, туловища, на голове вслед за потницей (проявляется красными пятнами и прозрачными пузырьками) появляются пузырьки с белым содержимым и покраснением вокруг.
Инфекция длится от 3 до 7 дней, после чего бесследно проходит. Однако при распространении инфекции вглубь возможно попадание патогена в кровь и поражение внутренних органов, что представляет угрозу для жизни новорожденного.
Множественные абсцессы
Множественные абсцессы (псевдофурункулез) — глубокая форма стафилодермии, при которой на коже появляются инфильтративные узлы величиной с горошину. При этом у ребенка повышается температура, ухудшается аппетит, появляется слабость, бледнеет кожа.
Заболевание трудно поддается лечению и может длиться до нескольких месяцев. Возможны тяжелые гнойные осложнения, сепсис. Риск осложнений выше, чем у везикулопустулеза.
Эпидемическая пузырчатка новорожденных
Эпидемическая пузырчатка новорожденных — это заразная поверхностная стафилодермия. Инфекцию нередко заносит медицинский персонал или сама роженица через плохо обработанную пупочную ранку.
Заболевание отличает образование вялых пузырей величиной до 1 см с мутноватой жидкостью, которые через определенное время увеличиваются в размерах и вскрываются. После вскрытия остаются эрозии или образуются корочки, по периферии которых возникают новые пузыри. При широком распространении высыпаний наблюдают повышение температуры, отказ от пищи, плаксивость.
В лучшем случае инфекция длится 2-4 недели и бесследно проходит. Но возможны также и осложнения, в том числе сепсис, резко ухудшающие прогноз.
Эксфолиативный дерматит Риттера
Эксфолиативный дерматит считают злокачественной формой эпидемической пузырчатки новорожденных. Заболевание характеризуется появлением эритемы, пузырей, трещин и слущивания эпидермиса, напоминая по клинической картине ожог 2 степени. Инфекция быстро распространяется на все тело, вызывая сильную интоксикацию и поражение внутренних органов. Является самой опасной пиодермией у новорожденных с летальностью до 50%.
Папуло-эрозивная и сухая стрептодермия
Оба заболевания являются разновидностями стрептококкового импетиго. Папуло-эрозивная стрептодермия возникает при недостаточном уходе за ребенком вследствие воздействия на кожу мочи и кала. Способствует этому использование непромокаемых пеленок, несвоевременная смена белья и некачественная стирка вещей. Заболевание манифестирует в области ягодиц, промежности, бедер и мошонки в виде синюшно-красных узелков. Впоследствии на поверхности узелков возникают фликтены, затем эрозии и корочки.
Сухая стрептодермия (простой лишай) протекает с образованием розоватых шелушащихся пятен на коже спины, ягодиц, конечностей и лица (самая частая локализация).
Оба варианта инфекции протекают бесследно и характеризуются хорошим прогнозом.
Виды бактериальных инфекций кожи
| Вид | Инфекция кожи и её особенности |
|---|---|
| Стафилококковые инфекции | Поверхностный фолликулит — характеризуется воспалительными процессами на кожи с белой гнойной серединой. Чаще всего инфекция поражает области волосяных покровов на руках, голенях и бёдрах, как правило, после эпиляции, проведённой без соблюдения гигиенических норм. Может перейти в хроническую форму. |
| Фурункулы — разновидность глубокого фолликулита, характеризуемая острым гнойно-некротическим воспалительными процессом фолликулов, сальных желёз, соединительной ткани вокруг них. Чаще всего инфекция обнаруживается в шейной, затылочной, бедренной области, на спине и даже на лице. В последнем случае может стать причиной серьёзных осложнений и виде сепсиса или менингита. | |
| Сибирская язва — ещё одна разновидность глубокого фолликулита. Является особо опасной инфекцией, характеризующейся очень быстрым развитием и острым течением. Она проявляется интоксикацией, воспалительными процессами кожи и лимфоузлов, внутренних органов. | |
| Панариций — инфекция, характеризующаяся острым гнойным процессом, поражающим пальцы верхних, реже — нижних конечностей. Проявляется болевой симптоматикой, отёками, покраснением, повышением температуры. На поздних стадиях развития требует хирургического вмешательства. | |
| Стрептококковые инфекции | Рожистое воспаление — инфекция, провоцируемая стрептококком группы «A». Она характеризуется развитием воспалительных процессов серозного или серозно-геморрагического характера, проявляющих себя очаговым поражением кожи ярко-красного цвета с отёком, общей интоксикацией организма и повышением температуры. Является одной из самых распространённых бактериальных инфекций. |
| Стрептодермия — инфекция, характеризующаяся развитием серозных воспалительных процессов без нагноений, резким отёком поражённого участка, быстрым формированием пузырьков или пятен, склонных к шелушению. | |
| Абсцесс — характеризуется формированием полости в подкожной жировой клетчатке или мышцах, заполненных гноем. Инфекция проявляет себя отёком, гиперемией, болевой симптоматикой. |
Эпидемиология
Источником заражения детей является больной простым герпесом человек, чаще всего это ближайший родственник (мать, отец и т.д.). Часто при осмотре родственников удается обнаружить остаточные явления перенесенного простого герпеса, локализованные преимущественно на губах, крыльях носа, конъюнктиве глаз, руках. Пути передачи вируса разнообразны. Основными следует считать воздушно-капельный и прямой контактный пути передачи. Заражение происходит при соприкосновении с пораженной кожей, слизистой оболочкой ротовой полости, слюной больного. ВПГ инактивируется при комнатной температуре в течение 10 часов, поэтому заражение воздушно-капельным путем, а также через предметы обихода возможно. У больных простым герпесом вирус выделяется из различных секретов в зависимости от локализации поражений (слюна, слезы, содержимое везикул).
3.Типичные высыпания при герпетической экземе у детей грудного возраста
Инкубационный период обычно составляет 2-7 дней, иногда может удлиняться до 10 дней. Сезонный подъем заболеваемости герпетической экземы отмечается во второй половине осени, зимой, а также в начале весны.
Герпетическая экзема осложняет течение хронических дерматозов, при которых имеются эрозивно-язвенные поражения кожи. В 90-95% случаев герпетической экземы развивается у больных атопическим дерматитом. 5-10% приходится на другие хронические дерматозы. В литературе описаны случаи возникновения герпетической экземы на фоне себорейного дерматита, хронической экземы, доброкачественной семейной пузырчатки Гужеро – Хейли – Хейли, болезни Дарье, при термических ожогах, акне, грибовидном микозе, вульгарной пузырчатке.
Классификация
В медицине существует сразу несколько классификаций флегмон.
По характеру патологических изменений
- Серозная. Характеризуется скоплением жидкости в пораженном участке. Это начальный этап воспаления, который может перейти в гнилостную или гнойную флегмону.
- Гнойная. В результате расплавления тканей образуется гнойная жидкость, накапливающаяся в области развития воспаления. В патологический процесс вовлекаются прилегающие ткани.
- Гнилостная. Сопровождается гниением тканей и изменением их цвета (чаще – на зеленоватый и коричневый). В результате гнилостных процессов выделяется газ с характерным тяжелым запахом. Эти процессы вызывают сильную интоксикацию организма, которая обычно сопровождается повышением температуры, рвотой, спутанностью сознания.
- Некротическая. Характеризуется обширным омертвением тканей, на месте которых образуется раневая поверхность, края которой ограничены лейкоцитарным валом. По сути флегмона перерождается в крупный абсцесс. Выражены явления интоксикации.
- Анаэробная. Возникает как осложнение обширных повреждений, затрагивающих мышечную и костную ткань. Кожа лоснится и приобретает либо болезненно-бледный, либо синюшный оттенок. Внутри пораженных тканей скапливается газ. Интоксикация может быть настолько сильной, что пострадавший пребывает в состоянии сопора – предкоматозного состояния.
По причине возникновения
- Первичная. Флегмона развивается из-за повреждения тканей и попадания инфекции в раневую поверхность.
- Вторичная. Инфекция разносится кровотоком из других очагов воспаления в организме.
Существует множество заболеваний, способных спровоцировать развитие флегмоны. Наиболее распространенные из них – туберкулез, гнойный артрит, сахарный диабет, остеомиелит и пиелонефрит. Вторичная флегмона также может развиться как осложнение локальных гнойно-воспалительных заболеваний кожи, к числу которых относятся фурункулы, карбункулы, абсцессы и гнойничковая сыпь.
По месту расположения
- подкожная;
- межорганная;
- межмышечная;
- забрюшинная;
- субфасциальная;
- флегмона клетчатки средостения (комплекса органов, нервов и сосудов, расположенных в грудной полости).
По тяжести течения
- Острая. Характерно быстрое развитие патологического процесса с характерными для флегмоны клиническими проявлениями.
- Хроническая. Обычно развивается при слабом инфицировании в сочетании с сильным иммунитетом. Клиническая картина менее яркая, само образование, как правило, плотное на ощупь.
Строение кожи
витамина Драхитафосфор и кальцийиммунитетаКожа состоит из следующих функциональных слоев:
- эпидермис;
- дерма;
- подкожно-жировая клетчатка.
Эпидермис
подошвы и ладониультрафиолетовые лучилимфокиныЭпидермис состоит из пяти функциональных слоев:
- Роговой слой расположен наиболее поверхностно. Самый массивный роговой слой находится на подошвах ног и ладонях, а самый тонкий роговой слой — на лице и веках. Основными клетками данного слоя являются кератиноциты (эпителиоциты). Эти клетки вырабатывают белок кератин, который участвует в нормальном процессе ороговения. Между главными клетками рогового слоя расположено цементирующее вещество, которое придает особую прочность данному слою.
- Блестящий слой представлен одним или двумя рядами плоских кератиноцитов, которые лишены ядра. Необходимо отметить, что в тонкой коже блестящий слой практически отсутствует.
- Зернистый слой состоит из немногочисленных рядов клеток, которые располагаются практически параллельно направлению кожи. Зернистый слой обладает влагостойкостью, что не позволяет различным жидкостям проникать в более глубокие слои эпидермиса.
- Шиповатый слой состоит из множества кератиноцитов, которые имеют шиповатую форму. Кератиноциты данного слоя тесно прилегают друг к другу за счет шиповатых выпячиваний, которые придают данному слою прочность.
- Базальный слой залегает наиболее глубоко из всех функциональных слоев эпидермиса. Он состоит из постоянно делящихся кератиноцитов и обеспечивает процесс обновления кожного покрова. Базальный слой прилегает непосредственно к базальной мембране. Данная мембрана играет важную роль в процессе регенерации кожи, а также принимает участие в обменных процессах.
Дерма
капилляроврецепторыВ дерме можно разделить на два функциональных слоя:
- Сосочковый слой расположен наиболее поверхностно. Он состоит из соединительной ткани, которая достигает эпидермиса в виде своеобразных сосочков. Сосочковый слой хорошо развит в толстом типе кожи и относительно слабо в тонкой коже. Сосочковый слой обладает прочностью за счет плотно прилегающих друг к другу соединительнотканных тяжей (коллаген) и эластичностью за счет белка эластина. Необходимо отметить, что сосочковый слой непосредственно определяет кожный рисунок на складках и бороздках ладоней и стоп.
- Сетчатый слой, который располагается более глубоко, имеет в своем составе прочные соединительнотканные тяжи, которые переплетаясь образуют некое подобие сети. Сетчатый слой дермы, благодаря большому количеству коллагеновых волокон (коллаген отвечает за прочность тканей), способен выдерживать очень большие механические нагрузки.
Придатки кожи
При пиодермии поражается кожа и некоторые ее придатки:
- волосы;
- сальные железы;
- потовые железы;
- ногти.
Волосы
- Сердцевина (мозговое вещество) стержня волоса состоит из многочисленных кератиноцитов. Кератиноциты придают прочность волосам и защищают их от механического повреждения. Мозговое вещество за счет специальных структур принимает участие в процессе транспортирования питательных веществ и воды вглубь луковицы волоса.
- Корковый слой состоит из уже ороговевших клеток (кератиноциты, которые потеряли свое ядро). Главные клетки коркового слоя имеют вытянутую форму и придают эластичность и прочность всему волосу. В корковом веществе располагается пигмент меланин, который в зависимости от типа придает волосам определенный цвет.
- Наружный слой волоса состоит из мелких клеток, которые по форме напоминают чешуйки. Клетки наружного слоя волоса, накладываясь друг на друга, выполняют защитную функцию. Если чешуйчатые клетки повреждаются, то волос теряет свой блеск, становится очень хрупким и, в конечном счете, выпадает.
Сальные железыподавляют рост микроорганизмовисключение составляет кожа ладоней и стопПотовые железыНогти
Этиопатогенез
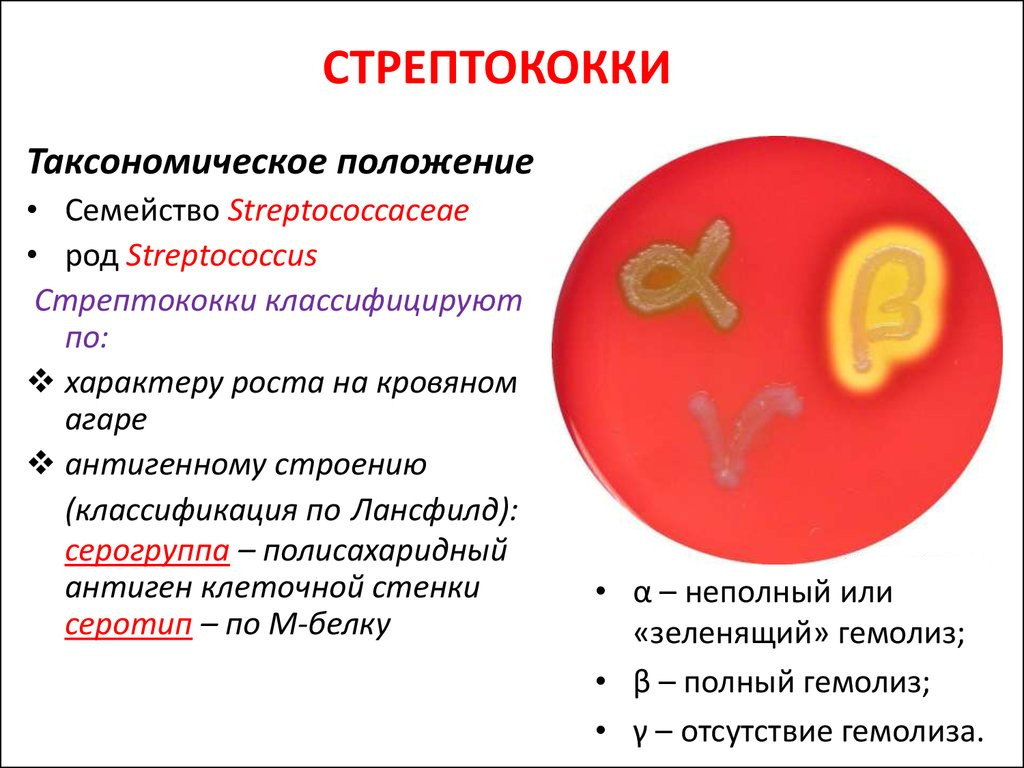
Возбудители стрептококковых пиодермий главным образом являются факультативными анаэробами. Наиболее частым возбудителем стрептодермий человека является β-гемолитический стрептококк. Стрептококки содержат эндо- и экзотоксины, синтезируют ферменты.
Экзотоксины (гемолизины, стрептолизины, лейкотоксин, некротоксины, фибринолизин, токсин летальности, эритрогенный) характеризуются цитотоксическим, иммуносупрессивным и гноеродным действием.
Стрептококки синтезируют дезоксирибонуклеазу, гиалуронидазу, стрептокиназу, которые способны лизировать сгусток крови; амилазу, рибонуклеазу, протеиназу, иные ферменты, обеспечивающие питание, рост и деление микроорганизмов.
Стрептококки, способные вызывать пиодермии, главным образом принадлежат A и D серологическим группам.
Лечение
Диета при пиодермиях должна быть обогащена витаминами с ограничением соли и легко усваиваемых углеводов, исключается употребление алкогольных напитков.
Пациентам с пиодермией рекомендуется более тщательный гигиенический уход за кожей как на участке поражения, так и еще не на пораженных участках. При диссеминированном процессе пациенту не разрешается купаться и сбривать волосы на пораженных участках. Волосы в области сосредоточения пиодермических элементов должны быть сострижены.
При поверхностных формах пиодермий рекомендуется местное применение антисептиков, анилиновых красителей, антибактериальных фармпрепаратов наружного действия.
Глюкокортикостероидные фармсредства для местного применения, комбинированные с антибактериальными препаратами, применяются при возникновении острой воспалительной реакции, сопровождающейся эритемой, выраженной инфильтрацией, зудом, и чаще при сочетании с зудящими дерматозами, осложненными вторичной пиодермией.
Антибактериальные фармсредства системного действия применяют при обширных, глубоких, хронических, часто обостряющихся пиодермиях, при отсутствии положительного результата от проведения наружной терапии, при возникновении выраженных общетоксических явлений (лихорадка, общее недомогание) и регионарных осложнений (лимфаденит, лимфангит), глубоких пиодермий на лице.
В случае выраженной активности патологического процесса при хронической язвенно-вегетирующей и/или гангренозной пиодермии назначаются глюкокортикоидные фармсредства системного действия.
Иммунобиологические фармсредства применяют при неоднократно возникающих, длительно не купирующихся формах пиодермий.
Лечение пиодермий
Лечить пиодермию необходимо под контролем специалиста, ни в коем случае не использовать народные средства и не заниматься самолечением! Подобные попытки могут привести к серьезным ухудшениям состояния пациента.
При поверхностных формах заболеваний дерматолог назначает подходящие в конкретной ситуации поверхностные антибактериальные и антисептические средства, анилиновые красители (например, зеленка и другие подобные средства).
К сложным случаям относятся глубокие, разросшиеся, хронические и устойчивые пиодермии и рецидивы. При отсутствии эффекта от наружной терапии и наличии осложнений (лихорадки, воспаления лимфатических узлов), а также при воспалениях на лице врач назначает средства для приема внутрь: антибактериальные, иммуномодулирующие. Также при необходимости назначают системные ретиноиды и глюкокортикостероиды.
В комплексном лечении пиодермий успешно используется низкоинтенсивное лазерное облучение крови (ВЛОК). Особенно актуальна эта процедура при устойчивых и рецидивирующих вариантах болезни.
Во время процедуры световая волна определенной длины и силы попадает в кровяное русло, выбивает из клеток крови электроны и таким образом меняет их структуру. В результате запускаются и усиливаются процессы регенерации. Лазерное облучение имеет сразу несколько эффектов: укрепляет иммунитет, уменьшает негативные последствия перенесенной болезни, снимает отеки и воспаления, улучшает микроциркуляцию и снимает болевые ощущения.
В клинике «Альтермед» уже 20 лет успешно используется комплексный подход к лечению пиодермий – терапия, физиотерапия, иммунокоррекция. Помимо медикаментозной и иммунокорректирующей терапии врачи клиники применяют фототерапию узкополосным светом, физиотерапию, лазерное облучение (ВЛОК). Для каждого пациента составляется индивидуальный план лечения в соответствии с особенностями заболевания и общего состояния организма.
Диагноз герпетической экземы
Диагноз герпетической экземы основывается на данных анамнеза: наличие атопического дерматита или других дерматозов у больного, непосредственный контакт ребенка с больным простым герпесом за 5-10 дней до начала заболевания; на данных клинической картины: острое начало (резкое повышение температуры до 38-39С, нарушение общего состояния), типичные везикулезные и пустулезные элементы с пупковидным вдавлением в центре, кровоточащие эрозии, геморрагические корки, располагающиеся преимущественно на лице, шее, поражение слизистых оболочек.
В постановке окончательного диагноза помогают данные лабораторных исследований (положительная проба Тцанка, обнаружение в сыворотке крови IgM к ВПГ 1 и 2 типа, данные ПЦР).
Виды пиодермии
Медицина разделяет пиодермии на поверхностные, более легкие которые лечат дерматологи, и глубокие, требующие хирургического вмешательства.
Поверхностные пиодермии
импетиго – внезапное появление водянистых пузырьков, которые превращаются в желтоватые корочки и беспокоят пациента сильным зудом;
- сикоз – хроническое воспаление волосяных фолликулов лица – усов и бороды. Склонно к рецидивам. Проявляется возникновением мелких гнойничков в области рта и подбородка. Со временем число воспалительных элементов растет, появляются корочки и гнойный инфильтрат. Лечится сикоз тяжело, с рецидивами;
- остиофолликулит – воспаление верхней части волосяного фолликула. Посреди фолликула появляется покраснение и узелок размером 2-3 мм, который со временем подсыхает;
- фолликулит – более глубокое воспаление волосяного фолликула. Пораженный фолликул краснеет, отекает, появляется гнойник.
Глубокие пиодермии
- гидраденит – воспаление потовых желез. Возникает не только в подмышечных впадинах, но также в паху, на половых губах, в перианальной области. При гидрадените образуется крупный болезненный гнойник;
- фурункул – распространенное воспаление волосяного фолликула. Начинается с остиофолликулита, однако узелок с самого начала болезненный. Возникает гнойное расплавление самого фолликула и прилегающих тканей, воспаление набухает и образует гнойник размером до грецкого ореха. После вскрытия вместе с гноем выходит омертвевший фолликул. От фурункулов обычно остаются рубцы;
- карбункул возникает из фурункула, но сильнее распространяется на близлежащие ткани. Флегмона (воспаление клеточных пространств) проникает в глубокие слои, затрагивая подкожно–жировую клетчатку, а порой даже мышечные оболочки (фасции) и сами мышцы.
Ряд пиодермий встречается только у детей и не наблюдается у взрослых пациентов:
- множественные абсцессы – воспаление потовых желез младенцев;
- остиопорит – воспаление выводных потоков потовых желез;
- стафилококковый синдром обваренной кожи – разновидность тяжелого пиодермита, вызванная стафилококком. При этом на коже ребенка возникают крупные пузыри, похожие на ожоги 2 степени;
- эпидемический пемфигоит (пузырчатка) – появление пузырей на коже новорожденных. Очень заразное для детей заболевание.
Записаться на прием
Заключение
Пиодермия — очень распространенное заболевание, имеющие множество форм и предрасполагающих факторов, поражающее повсеместно людей всех возрастов. Несмотря на разнообразие, диагностика патологии не составляет труда и не требует инвазивных диагностических процедур. Огромная роль в возникновении пиодермий принадлежит сопутствующим заболеваниям, и тяжесть инфекции нередко напрямую зависит от их коррекции
Особое внимание следует уделять уходу за грудными детьми, поскольку пиодермия новорожденных часто осложняется и даже может стать угрозой для жизни ребенка. Большинство вариантов инфекции на данный момент хорошо поддается профилактике и терапии при условии своевременного обращения к врачу